Von Stacy Brethauer, MD und Philip Schauer, MD
Herbst 2007
Für eine PDF-Version dieses Artikels klicken Sie bitte hier.
Wenn Patienten beginnen, chirurgische Gewichtsverlustoptionen zu untersuchen, ist eine der ersten Fragen: „Welches Verfahren ist das Beste für mich?“ Die Antwort auf diese Frage muss nach gründlicher Untersuchung des Risikos und des Nutzens jedes Eingriffs und einer Bewertung des individuellen Patientenrisikos für eine Operation erfolgen.
Etwa 80 Prozent der in den USA durchgeführten bariatrischen Verfahren sind Magenbypass-Verfahren. Die anderen 20 Prozent bestehen aus restriktiven Verfahren wie dem laparoskopischen verstellbaren Magenband. Die laparoskopische Sleeve-Gastrektomie (LSG), ein relativer Neuling in der bariatrischen Chirurgie, erfreut sich wachsender Beliebtheit.
Die Sleeve-Gastrektomie entstand als restriktiver Teil der Duodenal-Switch-Operation. In den letzten Jahren wurde es jedoch von einigen Chirurgen als Staging-Verfahren vor einem Magenbypass oder Zwölffingerdarmschalter bei sehr Risikopatienten eingesetzt. Es wurde auch als primäres, eigenständiges Verfahren von einigen Chirurgen verwendet.
Wie wird die Sleeve-Gastrektomie durchgeführt?
Die Mehrzahl der heute durchgeführten Sleeve-Gastrektomien wird laparoskopisch durchgeführt. Dazu werden fünf oder sechs kleine Schnitte in den Bauch gemacht und der Eingriff mit einer Videokamera (Laparoskop) und langen Instrumenten durchgeführt, die durch diese kleinen Schnitte geführt werden.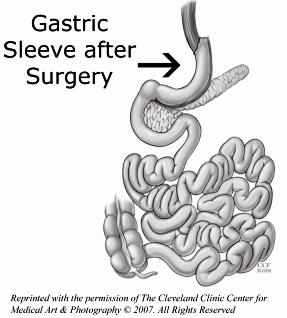
Während der Sleeve-Gastrektomie werden etwa 75 Prozent des Magens entfernt, wobei eine schmale Magensonde oder „Hülse“ (Bild rechts) verbleibt. Während der Hülsengastrektomie werden keine Eingeweide entfernt oder umgangen. Dieser Vorgang dauert ein bis zwei Stunden. Diese kurze Operationszeit ist ein wichtiger Vorteil für Patienten mit schweren Herz- oder Lungenerkrankungen.
Wie verursacht die Sleeve-Gastrektomie Gewichtsverlust?
Die Sleeve-Gastrektomie ist ein restriktives Verfahren. Es reduziert die Größe des Magens erheblich und begrenzt die Menge an Nahrung, die gleichzeitig gegessen werden kann. Es verursacht keine verminderte Aufnahme von Nährstoffen oder umgeht den Darm. Nach dieser Operation fühlen sich die Patienten nach dem Verzehr sehr kleiner Mengen satt. Sleeve Gastrektomie kann auch eine Abnahme des Appetits verursachen. Zusätzlich zur Verringerung der Größe des Magens reduziert das Verfahren die Menge des „Hungerhormons“ Ghrelin, das vom Magen produziert wird.1 Die Dauer dieses Effekts ist noch nicht klar, aber die meisten Patienten haben den Hunger nach der Operation signifikant verringert.
Wer sollte eine Sleeve-Gastrektomie haben?
Diese Operation wurde erfolgreich für viele verschiedene Arten von bariatrischen Patienten eingesetzt.2 Da es sich um ein relativ neues Verfahren handelt, liegen keine Daten zu Gewichtsverlust, Komplikationen oder Gewichtszunahme nach drei Jahren vor. In der Cleveland Clinic verwenden wir dieses Verfahren als Teil eines stufenweisen Ansatzes für Hochrisikopatienten. Patienten mit einem sehr hohen Body-Mass-Index (BMI) oder einer schweren Herz- oder Lungenerkrankung können von einer kürzeren Operation mit geringerem Risiko wie der Hülsengastrektomie als Erstbehandlung profitieren. Manchmal wird die Entscheidung, mit der Hülsengastrektomie fortzufahren, im Operationssaal aufgrund einer übermäßig großen Leber oder eines ausgedehnten Narbengewebes im Darm getroffen, das einen Magenbypass unmöglich macht.
Bei Patienten, die sich einer LSG als Erstbehandlung unterziehen, wird die zweite Stufe (Magenbypass) 12 bis 18 Monate später durchgeführt, nachdem ein signifikanter Gewichtsverlust aufgetreten ist, die Leber abgenommen hat und das Risiko einer Anästhesie viel geringer ist. Obwohl dieser Ansatz zwei Verfahren umfasst, glauben wir, dass es eine sichere und effektive Strategie für ausgewählte Hochrisikopatienten ist.
LSG wird auch als primäres Verfahren zur Gewichtsreduktion bei Patienten mit niedrigerem BMI eingesetzt. Da es sich um eine neuere Anwendung dieses Verfahrens handelt, wird es derzeit als Teil eines Prüfprotokolls für diese Patientengruppe mit niedrigerem BMI durchgeführt.
Wie viel Gewichtsverlust tritt nach LSG auf?
Mehrere Studien haben einen ausgezeichneten Gewichtsverlust bis zu drei Jahren nach LSG dokumentiert.3-6 Bei Patienten mit höherem BMI, die sich in der ersten Phase einer LSG unterziehen, verliert der durchschnittliche Patient in den ersten zwei Jahren nach dem Eingriff 40 – 50 Prozent seines Übergewichts.4 Dies entspricht in der Regel etwa 125 Pfund Gewichtsverlust für Patienten mit einem BMI von mehr als 60.Patienten mit niedrigerem BMI, die sich einer LSG unterziehen, verlieren innerhalb von drei Jahren nach der Operation einen größeren Teil ihres Übergewichts (60 – 80 Prozent). 3, 5, 6 Der Gewichtsverlust nach LSG wurde direkt mit dem laparoskopischen Adjustable Gastric Banding (LAGB) verglichen. In einer randomisierten Studie, in der LSG mit LAGB verglichen wurde, führte LSG nach drei Jahren zu einem besseren Gewichtsverlust (66 Prozent gegenüber 48 Prozent Übergewicht). Darüber hinaus haben mehr als 75 Prozent der Patienten eine signifikante Verbesserung oder Auflösung von schwere Adipositas-bedingte Komorbiditäten wie Diabetes, Bluthochdruck, Schlafapnoe und Hyperlipidämie nach Hülsengastrektomie.4, 5, 7, 8
Was sind die Risiken einer Hülsengastrektomie?
Das Risiko schwerwiegender postoperativer Komplikationen nach LSG liegt bei 5-10 Prozent, was geringer ist als das Risiko, das mit Magenbypass oder malabsorptiven Eingriffen wie dem Zwölffingerdarmverschluss verbunden ist. Dies liegt vor allem daran, dass der Dünndarm während der LSG nicht wie bei den Bypass-Eingriffen geteilt und wieder verbunden wird. Dieses geringere Risiko und die kürzere Operationszeit ist der Hauptgrund, warum wir es als Staging-Verfahren für Hochrisikopatienten einsetzen.
Komplikationen, die nach LSG auftreten können, umfassen ein Leck aus der Hülse, das zu einer Infektion oder einem Abszess führt, tiefe Venenthrombose oder Lungenembolie, Verengung der Hülse (Striktur), die eine endoskopische Dilatation und Blutung erfordert. Schwerwiegende Komplikationen, die eine erneute Operation erfordern, sind nach einer Hülsengastrektomie selten und treten bei weniger als 5 Prozent der Patienten auf.
Ist LSG eine gute Wahl für mich?
Sie sollten zuerst die Risiken und Vorteile der Hülsengastrektomie, des verstellbaren Magenbandes und des Magenbypasses kennen. Für Hochrisikopatienten und Patienten mit sehr hohem BMI diskutieren wir LSG als erstes Verfahren vor dem Magenbypass. Wir führen auch eine klinische Studie durch, die eine Hülsengastrektomie für Patienten mit niedrigerem BMI mit Diabetes umfasst. Letztendlich basiert die Entscheidung darüber, welches Verfahren durchgeführt werden soll, auf dem operativen Risiko jedes Patienten und seinen Erwartungen und Zielen für die chirurgische Gewichtsabnahme.
Sleeve Gastrektomie kann aus folgenden Gründen durchgeführt werden:
- Body-Mass-Index ist größer als 60
- Schwere Begleiterkrankungen (Herz-, Lungen-, Lebererkrankungen)
- Fortgeschrittenes Alter
- Entzündliche Darmerkrankung (Morbus Crohn)
- Notwendigkeit, bestimmte Medikamente (entzündungshemmende Medikamente, Transplantationsmedikamente) fortzusetzen
- Notwendigkeit einer fortgesetzten Überwachung des Magens (die nach einem Magenbypass nicht ausgewertet werden konnte)
- Stark vergrößerte Leber während der Operation gefunden
- Schwere Verwachsungen (Narbenbildung) im Darm während der Operation gefunden
- Jede Kombination der oben genannten, die signifikant erhöht das Risiko des Patienten
Über die Autoren:
Stacy Brethauer, MD, ist ein Personal Chirurg an der Cleveland Clinic, spezialisiert auf fortgeschrittene Laparoskopie und bariatrische Chirurgie. Er ist aktives Mitglied der American Society for Metabolic & Bariatric Surgery und ist Mitherausgeber von Minimalinvasive Bariatric Surgery. Er hat ein besonderes Interesse an endoskopischen Verfahren und neuen Technologien, die bariatrischen Patienten zugute kommen.
Philip Schauer, MD, ist ehemaliger Präsident der American Society for Metabolic & Bariatric Surgery und ist Direktor des Bariatric and Metabolic Institute an der Cleveland Clinic. Er wurde ausführlich über bariatrische Verfahren und Ergebnisse veröffentlicht und hat durch seine vielen Führungsrollen maßgeblich dazu beigetragen, das Gebiet der bariatrischen Chirurgie weltweit zu fördern.
1. Lange FB, Reza Hoda MA, Bohdjalian A, et al. Sleeve Gastrektomie und Magenbanding: Auswirkungen auf den Plasma-Ghrelinspiegel. Obes Surg 2005; 15(7):1024-9.
2. Baltasar A., Serra C., Perez N., et al. Laparoskopische Hülsengastrektomie: eine Mehrzweck-bariatrische Operation. Obes Surg 2005; 15(8):1124-8.
3. Lee CM, Cirangle PT, Jossart GH. Vertikale Gastrektomie bei krankhafter Adipositas bei 216 Patienten: Bericht über Zweijahresergebnisse. Surg Endosc 2007.
4. In: Cottam D, Qureshi FG, Mattar SG, et al. Laparoskopische Hülsengastrektomie als anfängliches Gewichtsverlustverfahren für Hochrisikopatienten mit krankhafter Fettleibigkeit. Surg Endosc 2006; 20(6):859-63.
5. Mond Han S, Kim WW, Oh JH. Ergebnisse der laparoskopischen Hülsengastrektomie (LSG) nach 1 Jahr bei krankhaft adipösen koreanischen Patienten. Obes Surg 2005; 15(10):1469-75.
6. Himpens J, Dapri G, Cadiere GB. Eine prospektive randomisierte Studie zwischen laparoskopischem Magenband und laparoskopischer isolierter Hülsengastrektomie: Ergebnisse nach 1 und 3 Jahren. Obes Surg 2006; 16(11):1450-6.
7. In: Kaufman HS, Crookes PF. Sleeve Gastrektomie bei Hochrisikopatienten. Obes Surg 2006; 16(11):1445-9.
8. Silecchia G, Boru C, Pecchia A, et al. Wirksamkeit der laparoskopischen Hülsengastrektomie (erste Stufe der biliopankreatischen Diversion mit Zwölffingerdarmschalter) bei Komorbiditäten bei super-adipösen Hochrisikopatienten. Obes Surg 2006; 16(9):1138-44.