Orthostatische Intoleranz ist ein verwirrendes Thema. Ein Teil der Verwirrung beruht auf der jüngsten Wertschätzung der klinischen Varianten des Zustands, einige stammen aus dem aufkommenden Verständnis seiner vielfältigen zugrunde liegenden Pathophysiologien, und einige stammen aus seiner Nomenklatur, Das scheint sich mindestens jedes Jahr zu ändern.
Der Begriff Orthostase bedeutet wörtlich aufrecht stehen. Orthostatische Intoleranz (OI) kann definiert werden als „die Entwicklung von Symptomen im Stehen, während des Stehens, die durch Liegen gelindert werden.“ Obwohl die Verwendung eines Begriffs wie orthostatische Intoleranz logischerweise das Vorhandensein von Anzeichen und Symptomen im aufrechten Zustand impliziert, werden Variationen des Blutflusses und der Blutdruckregulierung (BP) auch in Rückenlage oder im Sitzen gefunden, aber diese können spezielle Geräte erfordern zu erkennen und daher möglicherweise nicht leicht zu erkennen, bis orthostatische Belastung offensichtlich wird.
Erfolgreiches Stehen erfordert das Zusammenspiel von Blutvolumen, physikalischen, neurologischen, humoralen und vaskulären Faktoren, die die Auswirkungen des gravitativen venösen Poolings kompensieren. Unter normalen Bedingungen haben akute humorale Veränderungen wenig mit der anfänglichen Reaktion auf aufrechtes Stehen zu tun, können jedoch bei chronischer orthostatischer Intoleranz oder relativ spät beim aufrechten Stehen eine wichtige Rolle spielen. Änderungen solcher Faktoren können auch die Ruhe- oder Tonikumreaktionen beeinflussen und somit die allgemeine Gefäßregulation durch Hintergrundeffekte beeinflussen.
Wenn Symptome in Rückenlage auftreten, gibt es keine OI. Transiente OI tritt häufig während Dehydration oder Infektionskrankheiten auf. Typische Anzeichen und Symptome sind: Bewusstlosigkeit oder geringere kognitive Defizite (Gedächtnisverlust, vermindertes Denken und Konzentration); Sehschwierigkeiten; Benommenheit; Kopfschmerzen; Müdigkeit; entweder Anstieg des Blutdrucks (Hypertonie), Abnahme des Blutdrucks (Hypotonie); Schwäche; Übelkeit und Bauchschmerzen; Schwitzen; Zittern; und Belastungsintoleranz. Außer in Gefahr (z. B. auf einer Klippe stehend) ist OI nicht tödlich. Einige OI-Befunde wie Übelkeit und Schwitzen beziehen sich direkt auf die autonome Aktivierung. Bewusstlosigkeit, schwere Benommenheit und neurokognitiver Verlust beziehen sich jedoch auf Funktionsstörungen des Zentralnervensystems (ZNS) und verpflichten zum Liegen.
ZNS-Symptome werden durch einen veränderten Blutfluss im Gehirn hervorgerufen, der möglicherweise den Hirnstamm betrifft. Die Geschwindigkeit des zerebralen Blutflusses (CBF) ist in der folgenden Abbildung für zwei häufige Formen der OI dargestellt, die vasovagale Synkope (VVS) und das posturale Tachykardie-Syndrom (POTS). Die zerebrale Autoregulation kann wie bei POTS und VVS beeinträchtigt sein und durch Hyperventilation und hypokapnetische zerebrale Vasokonstriktion reduziert werden. Unwillkürliche posturale Hyperventilation, meist Hyperpnoe, wird bei allen VVS-Patienten und 50% der POTS-Patienten in unserem Labor beobachtet. Die Aktivität des Trigeminus, Sympathikus oder Parasympathikus kann auch die orthostatische CBF beeinflussen.
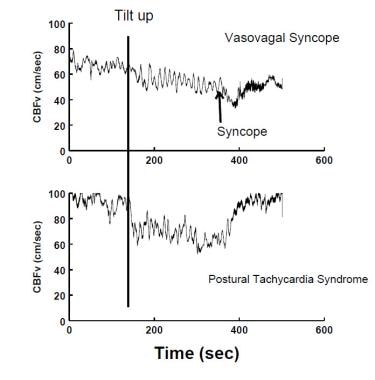 Verminderter CBFv gemessen durch transkraniellen Doppler-Ultraschall tritt während eines VVS (obere Tafel) und beim posturalen Tachykardie-Syndrom (POTS) auf (untere Tafel). Während des VVS nimmt CBF zunächst allmählich ab und dann abrupter, wenn der Patient akut das Bewusstsein verliert. In TÖPFEN ist CBF ziemlich gleichmäßig reduziert; Es gibt keinen Bewusstseinsverlust, obwohl Benommenheit typisch ist.
Verminderter CBFv gemessen durch transkraniellen Doppler-Ultraschall tritt während eines VVS (obere Tafel) und beim posturalen Tachykardie-Syndrom (POTS) auf (untere Tafel). Während des VVS nimmt CBF zunächst allmählich ab und dann abrupter, wenn der Patient akut das Bewusstsein verliert. In TÖPFEN ist CBF ziemlich gleichmäßig reduziert; Es gibt keinen Bewusstseinsverlust, obwohl Benommenheit typisch ist. Orthostatische Intoleranz ist nicht immer auf autonome oder andere kompensatorische Dysfunktion zurückzuführen und kann auf unzureichende Reaktionen von Kompensationsmechanismen auf Umweltstressoren zurückzuführen sein. Zum Beispiel kann jemand, der dehydriert ist, nicht in der Lage sein, ohne orthostatische Hypotonie aufzustehen, aber es liegt keine autonome Dysfunktion vor und daher ist keine neurogene orthostatische Hypotonie vorhanden; Stattdessen können das autonome und andere Regulationssysteme den Verlust des zirkulierenden Blutvolumens nicht ausreichend kompensieren.Andererseits ist neurogene OI, bei der die adrenerge Vasokonstriktion defekt ist, mit einem primären autonomen Versagen verbunden; Patienten mit verwandten Erkrankungen können nicht stehen bleiben und weisen in allen Haltungslagen erkennbare autonome Anomalien auf. Daher umfasst OI jeden Zustand mit Blutfluss, Herzfrequenz und unzureichender kardiorespiratorischer Regulation, die in aufrechter Position nachweisbar sind, aber auch abnormale Befunde in allen Positionen aufweisen können. Unter solchen Umständen ist OI oft die offensichtlichste Manifestation einer weiter verbreiteten Beeinträchtigung der integrativen neurovaskulären Physiologie.
Die verschiedenen Arten von OI werden in den folgenden Abschnitten erläutert.
Anfängliche orthostatische Hypotonie
Orthostatische Hypotonie (OH) ist definiert als eine anhaltende Reduktion des systolischen Blutdrucks >20 mmHg oder diastolischer Blutdruck >10 mmHg innerhalb von 3 Minuten nach dem Stehen oder nach dem Neigen des Kopfes nach oben auf ≥60o. Die Anforderung einer anhaltenden Reduktion schließt eine anfängliche IOH). Diese Definition ist relativ neu und wurde 2011 von einem Konsensgremium zusammengestellt. Zuvor gab es keine einheitliche Definition von OH. Nicht-neurogene OH kann durch Medikamente, Dehydration, Blutverlust, Alter und Krankheiten verursacht werden, die sekundär akute oder chronische Hypovolämie verursachen. Neurogene OH wird mit autonomem Versagen aufgrund einer unzureichenden Freisetzung von Noradrenalin aus sympathischen vasomotorischen Neuronen identifiziert, was zu einem Vasokonstriktorversagen führt. Neurogenes Versagen ist bei jungen Menschen selten, da die meisten Ursachen für autonomes Versagen mit zunehmendem Alter entweder primär (z., reines autonomes Versagen, PAF) oder sekundäre (Diabetes) Krankheit. Autonomes Versagen kann primär mit präganglionären, postganglionären oder beiden (z. B. Parkinson-Krankheit) Formen der sympathischen Dysfunktion sein. Es gibt jedoch angeborene genetische Varianten wie die familiäre Dysautonomie (Riley-Day-Syndrom) und den äußerst seltenen Dopamin-Beta-Hydroxylase-Mangel (DBH-Mangel). Autonomes Versagen kann autoimmun sein und kann mit dem postinfektiösen Guillain-Barre-Syndrom auftreten, obwohl autonome Dysfunktion scheint wenig Einfluss auf das Endergebnis zu haben. Autonomes Versagen wird am häufigsten als sekundärer Aspekt einer systemischen Erkrankung wie Diabetes erworben. Sympathische kardiale Denervation ist ein zentraler Aspekt der Parkinson-Krankheit und kann in anderen Formen des autonomen Versagens gefunden werden. Die parasympathische Innervation des Herzens ist häufig ebenfalls defekt, was zu einem stetigen Blutdruckabfall mit geringer Reflextachykardie während der orthostatischen Belastung führt, wie in der Abbildung unten gezeigt.
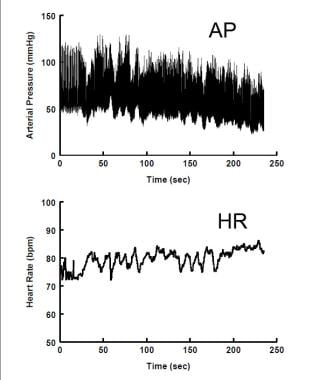 Neurogene orthostatische Hypotonie. Der arterielle Blutdruck (oberes Feld) sinkt während der aufrechten Haltung stetig ab, während die Herzfrequenz (unteres Feld) nur geringfügig erhöht ist.
Neurogene orthostatische Hypotonie. Der arterielle Blutdruck (oberes Feld) sinkt während der aufrechten Haltung stetig ab, während die Herzfrequenz (unteres Feld) nur geringfügig erhöht ist. Nicht-neurogene OH ist bei jungen Menschen relativ häufig. Es kann durch Medikamente oder Hypovolämie (z. B. Dehydratation, Blutung) verursacht werden. Es ist bei weitem die häufigste Form von OH bei jungen Menschen. Es gibt kein Versagen der autonomen Funktion, sondern eine unvollständige ANS-Kompensation für übermäßige nicht-autonome Stressoren.
Neurogenes OH (NOH) bedeutet eine schwere autonome Erkrankung. Es wird mit einem echten autonomen Vasokonstriktorversagen aufgrund der unzureichenden Freisetzung von Noradrenalin aus sympathischen Nerven identifiziert und HR kann mit dem Stehen nicht angemessen ansteigen.
Posturales Tachykardie-Syndrom
Das posturale Tachykardie-Syndrom (POTS) wird durch alltägliche Symptome einer orthostatischen Intoleranz (OI) definiert, die mit einer übermäßigen aufrechten Tachykardie verbunden sind, jedoch nicht mit Hypotonie (siehe Bild unten).
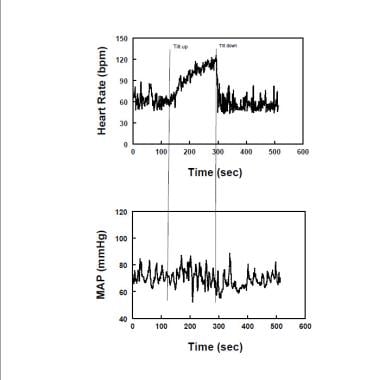 Diagramm mit repräsentativer Herzfrequenz (oberes Feld) und mittlerem arteriellen Druck (MAP -unteres Feld) während der aufrechten Neigung bei einem Patienten mit posturalem Tachykardie-Syndrom (POTS). Die Herzfrequenz steigt, während die MAP während der gesamten Zeit in TÖPFEN stabil ist.
Diagramm mit repräsentativer Herzfrequenz (oberes Feld) und mittlerem arteriellen Druck (MAP -unteres Feld) während der aufrechten Neigung bei einem Patienten mit posturalem Tachykardie-Syndrom (POTS). Die Herzfrequenz steigt, während die MAP während der gesamten Zeit in TÖPFEN stabil ist. Übermäßige Tachykardie bei Erwachsenen wird durch einen aufrechten Anstieg der HR von mehr als 30 Schlägen pro Minute oder einer Herzfrequenz von mehr als 120 Schlägen pro Minute definiert. Denken Sie daran, dass die normale HR-Reaktion auf Orthostase eine Erhöhung der HR ist, während Patienten mit autonomem Versagen im aufrechten Zustand häufig keine signifikante Erhöhung der HR aufweisen. Größere Herzfrequenzinkremente werden bei Jungen mit POTS beobachtet, was wichtig ist, um eine Überdiagnose zu vermeiden. Die Symptome der OI müssen mit der übermäßigen Tachykardie einhergehen. Keine Symptome, keine TÖPFE. Tachykardie und gleichzeitige Symptome werden sehr häufig während extrem längerer orthostatischer Tests beobachtet, die daher vermieden werden müssen, wenn die spezifische Diagnose von POTS gestellt werden soll. POTS wurde oft in Untergruppen unterteilt, die als „neuropathische POTS“ bezeichnet werden, in denen angenommen wird, dass eine partielle sympathische Denervation oder adrenerge Hypoaktivität vorliegt, und „hyperadrenerge POTS“, in denen eine partielle adrenerge Überaktivität das Bild dominiert.
Neuropathische POTS
Wie ursprünglich beschrieben, wird neuropathische POTS durch eine verminderte sympathische adrenerge Vasokonstriktion in den unteren Extremitäten verursacht, die mit einem verringerten Noradrenalin-Spillover der Beine und einer verringerten Vasokonstriktion der unteren Extremitäten verbunden ist. Es gibt oft einen erhöhten Blutfluss („High Flow“) in den unteren Extremitäten, auch in Rückenlage. Eine andere neuropathische Variante hat eine normale Hämodynamik der unteren Extremitäten („normaler Fluss“), aber eine verminderte regionale sympathische adrenerge Vasokonstriktion im splanchnischen Kreislauf. Neuropathische POTS können eine autoimmune autonome Neuropathie darstellen. Wenn sie aufrecht stehen, haben neuropathische POTS-Patienten eine größere als normale Umverteilung des Blutes in das abhängige Gefäßsystem, was zu Baroreflex-vermittelter Tachykardie und Vasokonstriktion führt. Die kardiale Baroreflexantwort ist auch in TÖPFEN abgestumpft. Eine zentrale Hypovolämie kann bei fast 50% der Patienten durch einen Baroreflex-vermittelten Mechanismus auch zu Hyperpnoe und Hypokapnie führen.
Hyperadrenerge POTS
Die Tachykardie hyperadrenerger POTS wird durch eine erhöhte präsynaptische oder postsynaptische adrenerge Potenzierung verursacht. Dies kann die zentrale sympathische Aktivität und eine erhöhte sympathische Nervenaktivität umfassen. Erhöhte sympathische Aktivität in Rückenlage wurde berichtet, jedoch nicht allgemein. Bisher hat unser Labor nur bei einem POTS-Patienten eine erhöhte sympathische Aktivität des aufrechten Muskels beobachtet. Eine Ursache für hyperadrenerge POTENZ ist erhöhtes synaptisches Noradrenalin. Die heterozygote des Noradrenalintransportermangels ist das Paradebeispiel für diesen Mechanismus, wurde jedoch als autosomale Mutation in nur einem Stammbaum gefunden. Ein weniger schwerer, möglicherweise epigenetischer Noradrenalintransporter (NET) -Mangel wurde kürzlich ebenfalls nachgewiesen und kann eine breitere Prävalenz aufweisen. Alternative Überlegungen zum Mechanismus umfassen die Modulation der adrenergen Synapse durch verbesserte Noradrenalinsynthese und -freisetzung sowie eine verbesserte postsynaptische Affinität, die durch lokale und humorale Transmitter moduliert werden kann. So verringern und verstärken beispielsweise die Wechselwirkungen von Stickoxid (NO) und Angiotensin-II die adrenerge Aktivität. Die Rolle von NO als hemmender Neurotransmitter ist mittlerweile bekannt. Adrenerge NO, die von Nerven mit parasympathischer Aktivität freigesetzt werden, wirken an präsynaptischen und postsynaptischen Stellen, um die adrenerge Transduktion zu verringern, den Prozess, durch den ein sympathischer Nervenimpuls eine Kontraktion der glatten Gefäßmuskulatur verursacht. Dies umfasst die Verringerung der Freisetzung und Bindung von Noradrenalin aus der neurovaskulären Synapse, die Störung der postsynaptischen Neurotransmission, die chemische Denaturierung von Noradrenalin und die Herunterregulierung adrenerger Rezeptoren. Umgekehrt zeigen Studien zur Sympathoerregung, dass Angiotensin-II über AT1-Rezeptoren wirkt, um die Produktion von reaktiven Sauerstoff- (ROS) und Stickstoffspezies im Gehirn an präsynaptischen sympathischen Neuronen zu erhöhen und in der Peripherie zu wirken, wo sie eine prä- und postsynaptische Verstärkung der sympathischen Transduktion und eine Hochregulation adrenerger Rezeptoren bewirken. Darüber hinaus wird die Freisetzung und Bindung von Noradrenalin erleichtert, ebenso wie die Wirkung von Noradrenalin in Gegenwart von Angiotensin-II. Dies hängt entscheidend von der Bildung von ROS ab, das auch NO verringert und häufig die Stickoxidsynthase entkoppelt. Dieser Mechanismus tritt in einer Variante der „hyperadrenergen POTS“ auf, die mit Tachykardie, Blässe, Vasokonstriktion („Low Flow“) und absoluter Hypovolämie auch in Rückenlage einhergeht. NEIN, Plasma-Renin und Serum-Aldosteron sind vermindert, während Plasma-Angiotensin-II durch einen Defekt in ACE-2 erhöht ist.
Posturale Synkope (vasovagale Synkope, akute OI, einfache Ohnmacht)
Synkope (Ohnmacht) ist definiert als „vollständiger Bewusstseinsverlust aufgrund einer vorübergehenden globalen zerebralen Hypoperfusion, die durch schnellen Beginn, kurze Dauer und spontane vollständige Genesung gekennzeichnet ist.“ Die meisten Synkopen werden durch systemische Hypotonie und verminderten zerebralen Blutfluss verursacht. Es ist möglich, dass ein zerebrovaskulärer Unfall auf ähnliche Weise auftritt, obwohl dies in der Pädiatrie noch nie berichtet wurde. Synkope kann durch orthostatische Hypotonie (OH) verursacht werden, die bereits diskutiert wurde. OH kann leicht durch einen 3-minütigen Stehtest ausgeschlossen werden (siehe Abbildung unten).
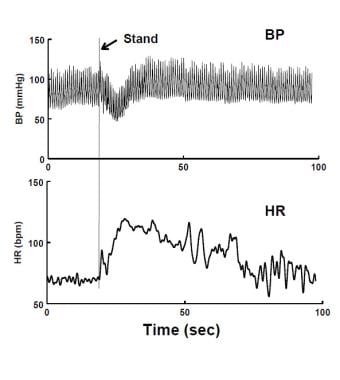 Sofortige orthostatische Hypotonie (IOH) beim Stehen. Es gibt eine kurzlebige Abnahme des Blutdrucks (BP – obere Platte) und eine Erhöhung der Herzfrequenz (HR – untere Platte). Der Blutdruckabfall ist innerhalb von 20 Sekunden behoben. Der Patient erlebte vorübergehende Benommenheit. Die Synkope wird zwischen kardiovaskulärer Synkope, häufig arrhythmischer oder struktureller kardiopulmonaler Erkrankung, und Reflex- oder neural vermittelter Synkope unterteilt. Eine kardiogene Synkope kann lebensbedrohlich sein und hat eine schlechte Prognose, es sei denn, die kardiale Pathophysiologie wird behandelt. Kardiogene Synkope ist keine OI, da die Liegeposition keine spezifische Verbesserung bewirkt. Reflexsynkope hat eine gute Prognose. Die Reflexsynkope umfasst die vasovagale Synkope und die situative Synkope einschließlich der Carotis-Sinus-Synkope, die der Pädiatrie im Wesentlichen unbekannt ist. Deglutition, Defäkation, Miktion und Hustensynkope werden bei jungen Menschen selten beobachtet; und Haarpflege- und jugendliche Stretch-Synkopen-Varianten sind speziell für die Adoleszenz. Ohnmacht während des Trainings wirft eine „rote Fahne“ für kardiogene Synkope auf und weitere sportliche Aktivitäten sollten eingeschränkt werden, bis die Herzuntersuchung abgeschlossen ist. Dennoch ist die häufigste Ursache für übungsbedingte Synkopen bei jungen MENSCHENVVS. Eine kardiogene Synkope kann, obwohl sie normalerweise nicht haltungsbedingt ist, nach einer ersten Ohnmacht nicht automatisch abgewiesen werden. Daher sollten die ersten und nachfolgenden Episoden vor der kardiovaskulären Untersuchung als dringend behandelt werden. Wenn sich später herausstellt, dass die Ohnmacht nicht kardiogen ist, wird die Dringlichkeit verringert und einfache Manöver reichen oft aus, um die Umstände akut zu bewältigen. Kardiologen sind häufig an der frühzeitigen Beurteilung von Synkopen beteiligt, da erste Bewertungen feststellen sollten, ob der Zustand kardialer oder nicht-kardialer Ätiologie ist. Herzerkrankungen werden, wenn sie gefunden werden, spezifisch behandelt. Eine Herzsynkope kann sich zum ersten Mal während des Trainings manifestieren, was den koronaren, systemischen und pulmonalen Kreislauf und die allgemeine Herzfunktion am stärksten belastet. Belastungssynkope oder Synkope mit Herzsymptomen (z. B. Tachykardie, Brustschmerzen) weisen auf eine Suche nach einer zugrunde liegenden Herzerkrankung hin. Jedoch ist Übung-bedingte Synkope in den Jungen meistens noncardiogenic und thephysiology kann einfacher Ohnmacht ähneln.Selbst wenn es sich um eine neurokardiogene Hypotonie handelt, können die Pathophysiologie und die klinische Vorgeschichte komplexer sein und Veränderungen der Atmung mit Dyspnoe und Chemoreflex- und Baroreflex-Dysfunktion beinhalten, die auf eine durch Bewegung hervorgerufene Herzerkrankung hindeuten könnten. Trotz der relativen Besorgnis, die mit der Ohnmacht des jungen Athleten einhergeht, sind die meisten dieser Episoden nicht kardiogenen Ursprungs. Dies sollte jedoch nicht die Notwendigkeit ausschließen, solche Patienten auf potenziell tödliche Herzerkrankungen zu untersuchen. Kardiogene Synkope ist an anderer Stelle gut beschrieben und wird hier nicht diskutiert.Posturale Synkope und emotionale oder phobische Synkope umfassen VVS, die größte Untergruppe innerhalb der Reflexsynkope Kategorie. Regionaler oder systemweiter Verlust der Vasodilatation ist ein Element in allen VVS, zumindest als terminales Ereignis; es kann nicht immer auf den Verlust der sympathischen Nervenaktivität zurückzuführen sein. Posturale Synkope ist akute OI und etwa zwei Drittel der Patienten sind weiblich, während Teenager mit dieser Tendenz groß, dünn und schnell wachsend sind. Dem Bewusstseinsverlust geht häufig ein Prodrom von OI-Symptomen voraus, insbesondere Benommenheit, Übelkeit, Schwitzen, Schwäche und verschwommenes Sehen. Traditionell wurde angenommen, dass die posturale Synkope auf Reflexe eines hyperkontraktilen, unterfüllten Herzens zurückzuführen ist, analog zum Bezold-Jarisch-Reflex. Beweise für das Gegenteil sind aufgetaucht; Ein solcher Anreiz wäre von kurzer Dauer. Aufgrund der Barorezeptorentladung wurden in den ursprünglichen Experimenten von Oberg und Thoren bei der moribundbluteten Katze nur sehr wenige afferente Nerven angeregt. VVS kann bei einem ventrikulär denervierten Transplantatempfänger auftreten, und das Herz ist vor der Synkope weder leer noch hyperkontraktil. Noch verstehen wir die Pathophysiologie einfacher Krankheiten nicht vollständig.
Sofortige orthostatische Hypotonie (IOH) beim Stehen. Es gibt eine kurzlebige Abnahme des Blutdrucks (BP – obere Platte) und eine Erhöhung der Herzfrequenz (HR – untere Platte). Der Blutdruckabfall ist innerhalb von 20 Sekunden behoben. Der Patient erlebte vorübergehende Benommenheit. Die Synkope wird zwischen kardiovaskulärer Synkope, häufig arrhythmischer oder struktureller kardiopulmonaler Erkrankung, und Reflex- oder neural vermittelter Synkope unterteilt. Eine kardiogene Synkope kann lebensbedrohlich sein und hat eine schlechte Prognose, es sei denn, die kardiale Pathophysiologie wird behandelt. Kardiogene Synkope ist keine OI, da die Liegeposition keine spezifische Verbesserung bewirkt. Reflexsynkope hat eine gute Prognose. Die Reflexsynkope umfasst die vasovagale Synkope und die situative Synkope einschließlich der Carotis-Sinus-Synkope, die der Pädiatrie im Wesentlichen unbekannt ist. Deglutition, Defäkation, Miktion und Hustensynkope werden bei jungen Menschen selten beobachtet; und Haarpflege- und jugendliche Stretch-Synkopen-Varianten sind speziell für die Adoleszenz. Ohnmacht während des Trainings wirft eine „rote Fahne“ für kardiogene Synkope auf und weitere sportliche Aktivitäten sollten eingeschränkt werden, bis die Herzuntersuchung abgeschlossen ist. Dennoch ist die häufigste Ursache für übungsbedingte Synkopen bei jungen MENSCHENVVS. Eine kardiogene Synkope kann, obwohl sie normalerweise nicht haltungsbedingt ist, nach einer ersten Ohnmacht nicht automatisch abgewiesen werden. Daher sollten die ersten und nachfolgenden Episoden vor der kardiovaskulären Untersuchung als dringend behandelt werden. Wenn sich später herausstellt, dass die Ohnmacht nicht kardiogen ist, wird die Dringlichkeit verringert und einfache Manöver reichen oft aus, um die Umstände akut zu bewältigen. Kardiologen sind häufig an der frühzeitigen Beurteilung von Synkopen beteiligt, da erste Bewertungen feststellen sollten, ob der Zustand kardialer oder nicht-kardialer Ätiologie ist. Herzerkrankungen werden, wenn sie gefunden werden, spezifisch behandelt. Eine Herzsynkope kann sich zum ersten Mal während des Trainings manifestieren, was den koronaren, systemischen und pulmonalen Kreislauf und die allgemeine Herzfunktion am stärksten belastet. Belastungssynkope oder Synkope mit Herzsymptomen (z. B. Tachykardie, Brustschmerzen) weisen auf eine Suche nach einer zugrunde liegenden Herzerkrankung hin. Jedoch ist Übung-bedingte Synkope in den Jungen meistens noncardiogenic und thephysiology kann einfacher Ohnmacht ähneln.Selbst wenn es sich um eine neurokardiogene Hypotonie handelt, können die Pathophysiologie und die klinische Vorgeschichte komplexer sein und Veränderungen der Atmung mit Dyspnoe und Chemoreflex- und Baroreflex-Dysfunktion beinhalten, die auf eine durch Bewegung hervorgerufene Herzerkrankung hindeuten könnten. Trotz der relativen Besorgnis, die mit der Ohnmacht des jungen Athleten einhergeht, sind die meisten dieser Episoden nicht kardiogenen Ursprungs. Dies sollte jedoch nicht die Notwendigkeit ausschließen, solche Patienten auf potenziell tödliche Herzerkrankungen zu untersuchen. Kardiogene Synkope ist an anderer Stelle gut beschrieben und wird hier nicht diskutiert.Posturale Synkope und emotionale oder phobische Synkope umfassen VVS, die größte Untergruppe innerhalb der Reflexsynkope Kategorie. Regionaler oder systemweiter Verlust der Vasodilatation ist ein Element in allen VVS, zumindest als terminales Ereignis; es kann nicht immer auf den Verlust der sympathischen Nervenaktivität zurückzuführen sein. Posturale Synkope ist akute OI und etwa zwei Drittel der Patienten sind weiblich, während Teenager mit dieser Tendenz groß, dünn und schnell wachsend sind. Dem Bewusstseinsverlust geht häufig ein Prodrom von OI-Symptomen voraus, insbesondere Benommenheit, Übelkeit, Schwitzen, Schwäche und verschwommenes Sehen. Traditionell wurde angenommen, dass die posturale Synkope auf Reflexe eines hyperkontraktilen, unterfüllten Herzens zurückzuführen ist, analog zum Bezold-Jarisch-Reflex. Beweise für das Gegenteil sind aufgetaucht; Ein solcher Anreiz wäre von kurzer Dauer. Aufgrund der Barorezeptorentladung wurden in den ursprünglichen Experimenten von Oberg und Thoren bei der moribundbluteten Katze nur sehr wenige afferente Nerven angeregt. VVS kann bei einem ventrikulär denervierten Transplantatempfänger auftreten, und das Herz ist vor der Synkope weder leer noch hyperkontraktil. Noch verstehen wir die Pathophysiologie einfacher Krankheiten nicht vollständig.
Bei der häufigsten Variante der posturalen Ohnmacht, die bei jungen Patienten auftritt, besteht die posturale Ohnmacht aus drei Stadien (siehe Bild unten), die den Kreislaufveränderungen während der Blutung stark ähneln.
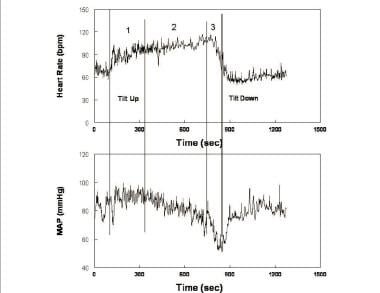 Herzfrequenz (obere Tafel) und mittlerer arterieller Druck (KARTE – untere Tafel) während der aufrechten Neigung bei einem repräsentativen posturalen Synkopen-Patienten. Veränderungen während der Neigung treten über drei Stufen auf: Während der ersten Stufe (1) nach anfänglicher Hypotonie stabilisiert sich der MAP etwas höher als der Ruhedruck, während die Herzfrequenz ansteigt. Während der zweiten Stufe (2) beginnt MAP allmählich zu fallen, während die Herzfrequenz weiter ansteigt. Beachten Sie, dass die Erhöhung der Herzfrequenz von Rückenlage zu Aufrecht die Tachykardie-Kriterien für das posturale Tachykardie-Syndrom (POTS) erfüllt. Während der dritten Stufe (3) fallen MAP und dann die Herzfrequenz abrupt und schnell ab, da der Bewusstseinsverlust zunimmt.
Herzfrequenz (obere Tafel) und mittlerer arterieller Druck (KARTE – untere Tafel) während der aufrechten Neigung bei einem repräsentativen posturalen Synkopen-Patienten. Veränderungen während der Neigung treten über drei Stufen auf: Während der ersten Stufe (1) nach anfänglicher Hypotonie stabilisiert sich der MAP etwas höher als der Ruhedruck, während die Herzfrequenz ansteigt. Während der zweiten Stufe (2) beginnt MAP allmählich zu fallen, während die Herzfrequenz weiter ansteigt. Beachten Sie, dass die Erhöhung der Herzfrequenz von Rückenlage zu Aufrecht die Tachykardie-Kriterien für das posturale Tachykardie-Syndrom (POTS) erfüllt. Während der dritten Stufe (3) fallen MAP und dann die Herzfrequenz abrupt und schnell ab, da der Bewusstseinsverlust zunimmt. Nach anfänglicher orthostatischer Hypotonie und Wiederherstellung der Kreislaufhomöostase stabilisiert sich der Blutdruck, während die HR im Stadium 1 ansteigt. Die BP-Stabilität unterscheidet die Haltungsstabilität von der wahren OH. BP zeigt oft rhythmische Schwankungen während dieser Phase, die als „Mayer-Wellen“ mit einer ungefähren Periode von 10 Sekunden (0,1 Hz) bezeichnet werden. Eine ähnliche Periodizität wird durch Schwankungen der Herzfrequenz, der sympathischen Nervenaktivität und des peripheren Widerstands geteilt. Die Fluktuationen sind die Closed-Loop-Zeit für die sympathische Baroreflexantwort (d. H. Die Zeit, die für die Erkennung und Kompensation von BP-Änderungen benötigt wird). Oszillationen werden bei zentralen Blutvolumenreduktionen, wie sie während der Orthostase auftreten, akzentuiert. Während dieser Phase erhöht sich der gesamte periphere Widerstand, um den Blutdruck angesichts eines verringerten Herzzeitvolumens aufrechtzuerhalten (siehe Bild unten).
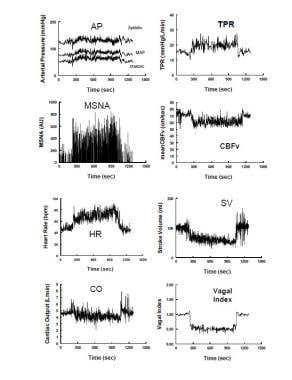 Hämodynamische und neurovaskuläre Veränderungen während der aufrechten Neigung bei einem repräsentativen gesunden Probanden. Das linke Feld zeigt von oben nach unten: arterieller Druck, Muskel-Sympathikus-Aktivität (MSNA) vom Peronealnerv, Herzfrequenz (HR) und Herzzeitvolumen. Das rechte Panel zeigt von oben nach unten: der gesamte periphere Widerstand (TPR), die zerebrale Blutflussgeschwindigkeit (CBFv) durch transkraniellen Doppler-Ultraschall, das Schlagvolumen und ein Vagalindex, berechnet aus der respiratorischen Sinusarrhythmiekomponente des Frequenzspektrums der HR-Variabilität. Während der aufrechten Neigung nach 275 Sekunden steigen der systolische, diastolische und arterielle Druck leicht an, während der Pulsdruck mit einer Abnahme des Schlagvolumens um etwa 40% abnimmt. HR steigt an, so dass das Herzzeitvolumen aufgrund des Anstiegs der HR nur um 20% verringert wird. CBFv nimmt um 5-10% ab. Sowohl der gesamte periphere Gefäßwiderstand als auch die Aktivität des sympathischen Muskelnervs nehmen zu, während der vagale Index abnimmt, was die sympathische Aktivierung bzw. den parasympathischen Entzug widerspiegelt.
Hämodynamische und neurovaskuläre Veränderungen während der aufrechten Neigung bei einem repräsentativen gesunden Probanden. Das linke Feld zeigt von oben nach unten: arterieller Druck, Muskel-Sympathikus-Aktivität (MSNA) vom Peronealnerv, Herzfrequenz (HR) und Herzzeitvolumen. Das rechte Panel zeigt von oben nach unten: der gesamte periphere Widerstand (TPR), die zerebrale Blutflussgeschwindigkeit (CBFv) durch transkraniellen Doppler-Ultraschall, das Schlagvolumen und ein Vagalindex, berechnet aus der respiratorischen Sinusarrhythmiekomponente des Frequenzspektrums der HR-Variabilität. Während der aufrechten Neigung nach 275 Sekunden steigen der systolische, diastolische und arterielle Druck leicht an, während der Pulsdruck mit einer Abnahme des Schlagvolumens um etwa 40% abnimmt. HR steigt an, so dass das Herzzeitvolumen aufgrund des Anstiegs der HR nur um 20% verringert wird. CBFv nimmt um 5-10% ab. Sowohl der gesamte periphere Gefäßwiderstand als auch die Aktivität des sympathischen Muskelnervs nehmen zu, während der vagale Index abnimmt, was die sympathische Aktivierung bzw. den parasympathischen Entzug widerspiegelt. Im Stadium 2 nimmt der Blutdruck langsam ab, da der Baroreflex die HR weiter erhöht. Die Abnahme des Blutdrucks hängt meistens mit einer Verringerung des Herzzeitvolumens zusammen, obwohl die sympathische Aktivität und der periphere arterielle Widerstand aufrechterhalten werden. Danach nehmen Widerstands- und Druckschwingungen trotz anhaltender Sympathoerregung ab. Hyperpnoe und Hypokapnie treten in diesem Stadium bei den meisten Patienten auf. Bei einigen Patienten wird Stufe 2 abgekürzt. Dies gilt insbesondere für Patienten mit konvulsiver Synkope, bei denen Episoden abrupt in Verbindung mit Asystolie auftreten.
Konvulsive oder asystolische Synkope (siehe Bild unten) unterscheidet sich von Epilepsie durch verminderte EEG-Aktivität in der ersteren und durch fast sofortige Auflösung der opisthotonischen Haltung durch Liegen. Trotz des Aussehens sind asystolische Ohnmachten nicht kardiogen, sondern reflexvermittelt und eine relativ seltene Form der einfachen vasovagalen Ohnmacht, die auch bei phobischer Ohnmacht auftreten kann.
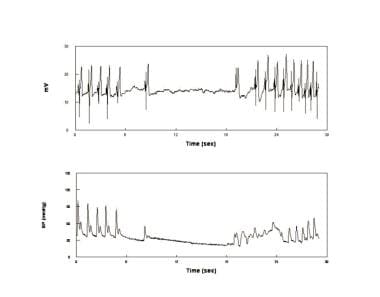 Eine asystolische Ohnmacht. Elektrokardiogramm (obere Tafel) und Blutdruck (BP) (untere Tafel) bei einem Patienten, bei dem während der Schwangerschaft eine Asystolie auftrat. Dies ist episodisch, relativ selten und steht in keinem Zusammenhang mit einer intrinsischen Sinusknotenerkrankung. Asystolische Ohnmachten sind mit opisthotonischer Haltung verbunden und wurden manchmal als konvulsive Synkope bezeichnet.
Eine asystolische Ohnmacht. Elektrokardiogramm (obere Tafel) und Blutdruck (BP) (untere Tafel) bei einem Patienten, bei dem während der Schwangerschaft eine Asystolie auftrat. Dies ist episodisch, relativ selten und steht in keinem Zusammenhang mit einer intrinsischen Sinusknotenerkrankung. Asystolische Ohnmachten sind mit opisthotonischer Haltung verbunden und wurden manchmal als konvulsive Synkope bezeichnet. Bei einigen Patienten wurden mehrere Mechanismen für VVS vorgeschlagen. VVS-Patienten mit vermindertem Ruheblutdruck hatten eine verringerte Tyrosinhydroxylase- und NE-Synthese, und eine Gruppe von Normotensiven hatte einen Nettoüberschuss. Ein selektives Defizit an splanchnischer Vasokonstriktion und Venokonstriktion wurde ebenfalls nachgewiesen. Prodromale OI-Symptome beginnen im Stadium 2 und Kliniker könnten daher eine Diagnose von POTS im Labor unterhalten. Die Anamnese bietet die beste Möglichkeit, Patienten mit akuten episodischen Ohnmachten mit langen symptomfreien Perioden (posturale Synkope) von POTS zu unterscheiden, bei denen Symptome chronisch vorhanden sind; In der Tat sind das Prodrom der einfachen Ohnmacht und die Anzeichen und Symptome von POTS ähnlich, da sie eine ähnliche anfängliche Pathophysiologie aufweisen können – eine übermäßige Verringerung des zentralen Blutvolumens, was zu einer Reflextachykardie führt. Haltungsschwächen, die blassen und vasokonstriktiven, hyperadrenergen POTS-Patienten entsprechen, werden im Allgemeinen nicht beobachtet. Nach unserer Erfahrung haben POTS-Patienten zum größten Teil alltägliche Symptome, werden aber nicht ohnmächtig, während Synkopen-Patienten episodische Ohnmachtsanfälle, aber keine täglichen Symptome haben. Diese Unterscheidung ist mit der Zeit weniger klar geworden. So fallen einige chronische OI (POTS) -Patienten in Ohnmacht, und einige episodische Ohnmachtsanfälle haben auch tägliche Symptome von OI. Die Ohnmacht von POTS-Patienten im Labor muss jedoch vorsichtig betrachtet werden und kann nicht als Beweis für eine Ohnmacht in der realen Welt angesehen werden. Eine mit Ohnmacht kompatible „reale“ Krankengeschichte ist obligatorisch.In der letzten Stufe, Stufe 3, fallen CBF, BP und HR schnell in diese Reihenfolge und scheinen der BP–CBF-Kausalität zu trotzen. Ähnliche Effekte werden häufig in nichtlinearen Systemen aller Art beobachtet, wenn ein ausreichend starkes externes Signal verknüpfte Signale mitreißt. So zeigen neuere Arbeiten, dass sowohl kardiovagale als auch sympathische Baroreflex-efferente Arme vor der Ohnmacht beeinträchtigt sind und Mayer-Wellen verschwinden. In ähnlicher Weise wird die zerebrale Autoregulation durch Mitnahme von CBF, BP und HR durch ein extrinsisches Signal beeinträchtigt, das hyperpneische Atmung sein kann. Dies führt jedoch zu abnormalen funktionellen BP-HR- und BP-MSNA-Beziehungen, so dass HR, BP und sympathische Nervenaktivität alle abnehmen, was zu Bradykardie, Hypotonie und sympathischer Stille führt. Die Ohnmacht ist mit einer ausgeprägten systemischen Vasodilatation verbunden, während CBF mit abnehmendem Blutdruck fällt. Neuere Arbeiten fordern die Notwendigkeit der sympathischen Stille als Ausfäller der Finalhypotension heraus. Während eine Vasodilatation immer auftritt, kann der sympathische Baroreflex mit oder ohne sympathische Stille aufgrund eines Verlusts der funktionellen Beziehung zwischen Blutdruck und sympathischer Aktivierung versagen. Ein Verlust der funktionellen Verbindungen zwischen Blutdruck und sympathischer Nervenaktivität, jedoch nicht der Herzfrequenz, tritt bei Patienten mit Vasodepressor-Synkope auf, bei denen eine Vasodilatation ohne Bradykardie auftritt. Während es einen Verlust des sympathischen efferenten Baroreflexes gibt, der einen fortschreitenden Verlust der kompensatorischen Vasokonstriktion verursacht, bleibt der kardiovagale Baroreflex intakt.
POTS und posturale Synkope sind beide mit hyperpneischer Hyperventilation assoziiert. Hyperpnoe und daraus resultierende Hypokapnie gehen bei praktisch jedem Patienten mit vasovagaler Synkope der Bewusstlosigkeit voraus. Hypotonie und Bradykardie könnten durch den pulmonalen Dehnungsreflex erklärt werden, der durch kompensatorische Baroreflexeffekte nicht beeinträchtigt wird. Die Ursache der Hyperpnoe ist unklar, kann sich jedoch auf den beatmungsefferenten Arm des arteriellen Baroreflex beziehen. Ähnliche Befunde von Hyperpnoe finden sich bei etwa 50% der POTS-Patienten mit zentraler Hypovolämie, die nicht in Ohnmacht fallen.Sehr häufige oder extrem verlängerte Synkopen können auf psychogene Synkopen- oder Konversionsreaktionen hinweisen. Diese sind leicht von echten Synkopen im Labor zu unterscheiden, da es keine Hypotonie oder reduzierte CBF gibt, aber Angriffe können für den Patienten real sein. Einige Patienten hatten möglicherweise bonafide VVS, die mit häufigeren psychogenen Episoden als erlernte oder konditionierte Reaktionen durchsetzt waren. Eine Denkschule legt nahe, dass solche Patienten tatsächlich die Symptome eines echten VVS ohne die Anzeichen erleben.
Orthostatische Intoleranz ist häufig, wird aber oft missverstanden. Die Untersuchung des Zustands ist ein sich entwickelndes Gebiet der integrativen physiologischen Studie. Posturales VVS wird mit akuter orthostatischer Intoleranz identifiziert. Trotz seiner Allgegenwart verstehen Wissenschaftler noch nicht, warum manche Menschen in Ohnmacht fallen. POTS wird mit chronischer orthostatischer Intoleranz identifiziert. POTS bleibt jedoch eine heterogene Einheit, die wahrscheinlich unterschiedliche Ursachen hat. Bis zu einem besseren Verständnis bleibt die Behandlung mehr Rätselraten als Wissenschaft.