Konjunktivitis ist ein allgemeiner Begriff, der sich auf alle in einem Spektrum von Krankheiten und Störungen beziehen kann, die hauptsächlich die Bindehaut betreffen. Betroffene Patienten klagen über Rötungen oder „rosa Augen“, die auf erweiterte Bindehautblutgefäße zurückzuführen sind.1 Sie können auch über Schmerzen, Juckreiz oder Ausfluss klagen. Während die meisten Fälle selbstlimitierend sind und selten zu Sehverlust führen, können einige fortschreiten und zu schweren Augenkomplikationen führen, und Sehverlust kommt nicht in Frage. Aus diesem Grund ist es wichtig, die sehbedrohlichen Ursachen für rote Augen auszuschließen.
Darüber hinaus kann Konjunktivitis von verschiedenen Wurzeln herrühren, und ihre Unterscheidung kann helfen, Behandlungsmöglichkeiten zu identifizieren. Konjunktivitis kann Menschen jeden Alters, jeder demografischen Gruppe oder jedes sozioökonomischen Status betreffen.2 Wir können es allgemein als akut oder chronisch und entweder infektiös oder nicht infektiös einstufen, aber innerhalb dieser gibt es mehrere Unterklassifikationen.2
Dieser Artikel bietet eine ausführliche Erklärung aller Konjunktivitis-Typen, denen Sie wahrscheinlich begegnen werden — und einige, die ziemlich selten sind. Wir überprüfen das Protokoll für die Differentialdiagnose und verwalten jeden der möglichen Konjunktivitis-Fälle.2
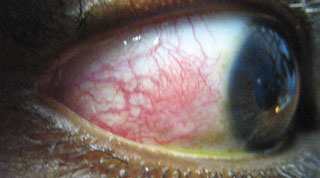
Dieser Patient zeigt Episkleritis, eine Präsentation, die mit Beschwerden über Beschwerden oder Reizungen (anstelle von echten Augenschmerzen), Rötungen und Ödemen des betroffenen Bereichs über der Sklera verbunden ist. Klicken Sie auf das Bild, um es zu vergrößern.
Ätiologie und Epidemiologie
Konjunktivitis ist die häufigste Ursache für Augenrötung und -ausfluss.2 Die drei häufigsten Arten sind viral, allergisch und bakteriell.2 Allergene, Toxine und lokale Reizstoffe sind für die nichtinfektiöse Konjunktivitis verantwortlich.2
Akute Konjunktivitis aller Ursachen tritt schätzungsweise bei sechs Millionen Amerikanern jährlich auf.3 Die höchsten Raten treten bei Kindern unter sieben Jahren auf, wobei die höchste Inzidenz zwischen der Geburt und vier Jahren auftritt.2 Ein weiterer Höhepunkt tritt bei Frauen im Alter von 22 Jahren und Männern im Alter von 28 Jahren auf. 4 Die Gesamtkonjunktivitisraten sind bei Frauen etwas höher als bei Männern.4 Die saisonale Spitzeninzidenz tritt bei Kindern im März und in anderen Altersgruppen im Mai auf, und dieses saisonale Auftreten ist in allen geografischen Regionen unabhängig von Klima- oder Wetteränderungen konsistent.4 Allergische Konjunktivitis ist die häufigste Ursache, betrifft 15% bis 40% der Bevölkerung und tritt am häufigsten im Frühjahr und Sommer auf. Akute bakterielle Konjunktivitis ist die zweithäufigste und ihre Raten sind von Dezember bis April am höchsten.1,4-7
Viral
Viren verursachen bis zu 80% aller Fälle von akuter Konjunktivitis, wobei viele Fälle fälschlicherweise als bakterielle Konjunktivitis diagnostiziert werden.8,9 Zwischen 65% und 90% der viralen Konjunktivitis (VC) werden durch Adenoviren verursacht und sie produzieren die drei häufigsten Präsentationen im Zusammenhang mit VC; follikuläre Konjunktivitis, pharyngokonjunktivales Fieber und epidemische Keratokonjunktivitis.9,10
Follikuläre Konjunktivitis ist die mildeste Form einer viralen Bindehautinfektion. Es hat einen akuten Beginn, zunächst einseitig mit dem zweiten Auge in einer Woche beteiligt werden. Es zeigt sich ein wässriger Ausfluss, Bindehautrötung, follikuläre Reaktion und eine präaurikuläre Lymphadenopathie auf der betroffenen Seite. Die meisten Fälle lösen sich spontan auf.10
Pharyngokonjunktivales Fieber ist gekennzeichnet durch plötzlich auftretendes hohes Fieber sowie Halsschmerzen, periaurikuläre Lymphknotenvergrößerung und eine bilaterale Konjunktivitis. Die epidemische Keratokonjunktivitis, die schwerere der beiden, zeigt eine ipsilaterale Lymphadenopathie, Bindehautrötung, Schwellung und wässrigen Ausfluss.11 Lymphadenopathie tritt in bis zu 50% der VC-Fälle auf und ist bei VC häufiger als bei bakterieller Konjunktivitis.9
Labore und Kulturen sind selten notwendig, um eine bakterielle Konjunktivitis zu bestätigen, und sind im Allgemeinen schweren oder widerspenstigen Fällen vorbehalten.12 In-Office-Antigen-Schnelltests sind für Adenoviren verfügbar und können verwendet werden, um vermutete virale Ursachen für Konjunktivitis zu bestätigen, um unnötigen Antibiotikaeinsatz zu verhindern. Der Quidel QuickVue (Quidel) adenovirale Konjunktivitis-Test ist ein schneller immunochromatographischer Test zum visuellen, qualitativen In-vitro-Nachweis von adenoviralen Antigenen direkt aus der Augenflüssigkeit. Eine Studie, die schnelle Antigenprüfung mit Polymerasekettenreaktion und Viruskultur und bestätigende Immunfluoreszenzfärbung verglich, fand schnelle Antigenprüfung, um eine 89% Empfindlichkeit und eine 94% Spezifität zu haben.13
Adenovirale Konjunktivitis ist hoch ansteckend, mit einem Übertragungsrisiko von etwa 50%.14,15 Die Infektion wird oft als epidemische Keratokonjunktivitis bezeichnet, da das Adenovirus Familienmitglieder, Klassenkameraden oder Mitarbeiter schnell infizieren kann. Das Virus breitet sich durch direkten Kontakt mit Fingern, Schwimmbadwasser und persönlichen Gegenständen aus und kann sich bis zu 14 Tage ausbreiten.16-18 Bei solch hohen Übertragungsraten ist Händewaschen unerlässlich. Eine Studie ergab, dass 46% der infizierten Personen positive Kulturen aus Tupfern ihrer Hände hatten.18 Patienten mit einer möglichen adenoviralen Infektion sollten von anderen Patienten im Büro isoliert und alle Instrumente und Oberflächen nach einer möglichen Exposition desinfiziert werden.19
Obwohl es noch keine wirksame Behandlung für VC gibt, umfassen unterstützende Maßnahmen zur Linderung der Symptome künstliche Tränen, topische Antihistaminika und kalte Kompressen.12 Verfügbare antivirale Medikamente sind nicht nützlich und topische Antibiotika sind nicht indiziert.20,21 Povidon-Jod – ein Breitspektrum-antimikrobielles Mittel mit hohen mikrobiellen Abtötungsraten – kann in einem 5% igen ophthalmischen Präparat off-label zur Behandlung von adenoviraler Konjunktivitis verwendet werden.22 Tatsächlich befindet sich eine topische ophthalmische Suspension von Povidoniod 0,6% und Dexamethason 0,1% in der klinischen Prüfung.23 Dieses Medikament hat das Potenzial, sowohl die viralen als auch die entzündlichen Komponenten einer Adenovirusinfektion sowie immunbedingte Folgen wie subepitheliale Infiltrate zu behandeln.23

Schnelle Antigentests mit solchen Geräten können unnötigen Antibiotikaeinsatz verhindern. Studien zeigen, dass sie hohe Sensitivitäts- und Spezifitätsraten aufweisen. Klicken Sie auf das Bild, um es zu vergrößern.
Bakterielle
Während virale Konjunktivitis häufiger ist, bakterielle Konjunktivitis (BC) kann eher eine klinische Herausforderung sein. Es ist die zweithäufigste infektiöse Ursache in einer Konjunktivitis-Präsentation.5,17 BC ist bei Kindern weitaus häufiger als bei Erwachsenen, und die für BC verantwortlichen Erreger variieren je nach Altersgruppe. Die häufigste Ursache für BC bei Kindern ist Haemophilus influenzae, gefolgt von Streptococcus pneumoniae und Moraxella catarrhalis.24 Bakterielle Infektionen bei Erwachsenen sind häufiger Staphylokokken-ursprungs, wobei Staphylococcus aureus häufiger bei Erwachsenen auftritt und die Konjunktivitis infolge von Methicillin-resistentem Staphylococcus aureus (MRSA) zunimmt.7 Gramnegative Infektionen treten häufiger bei Kontaktlinsenträgern auf, wobei Pseudomonas aeruginosa die häufigste Ursache in dieser Gruppe ist.25 Pseudomonas ist auch die wahrscheinlichste Ursache für BC bei kritisch kranken und hospitalisierten Patienten.7 Akute BC bei Neugeborenen ist typischerweise das Ergebnis von Neisseria gonorrhoeae und Chlamydia trachomatis.1
BC kann in drei klinische Präsentationen unterteilt werden: akut, hyperakut und chronisch.10 Die häufigsten Erreger sind die oben genannten Staphylococcus aureus, Streptococcus pneumoniae und Haemophilus influenzae.10
Anzeichen und Symptome einer akuten BC sind das schnelle einseitige Auftreten eines roten Auges, eitriger oder mukopurulenter Ausfluss und Bindehautödem. Das zweite Auge wird in der Regel ein oder zwei Tage später beteiligt.10 Bilaterale Augenlidmattering und Augenlider zusammenkleben, ein Mangel an Juckreiz und keine Geschichte der vorherigen Konjunktivitis Exposition sind starke positive Prädiktoren für akute BC.26 Die akute BC-Behandlung besteht aus topischen antibiotischen Tropfen oder Salben. Während BC-Infektionen normalerweise innerhalb von ein bis zwei Wochen nach der Präsentation selbstlimitierend sind, beschleunigt die Antibiotikatherapie die Auflösung und verringert die Schwere der Erkrankung.17 Ein Breitbandantibiotikum kann fünf bis sieben Tage lang angewendet werden. Keine klinischen Beweise deuten darauf hin, dass ein Antibiotikum besser ist als ein anderes.12
Hyperakute BC wird am häufigsten durch Neisseria gonorrhoeae verursacht.27 Die Krankheit zeigt einen schweren reichlichen eitrigen Ausfluss, vermindertes Sehvermögen, oft Augenlidschwellung, Augenschmerzen beim Abtasten und präaurikuläre Adenopathie. Die Infektion birgt ein hohes Risiko bei Hornhautbeteiligung und anschließender Hornhautperforation.1 Bindehautkulturen werden in dieser Präsentation dringend empfohlen. Das Behandlungsschema für Gonokokken-Konjunktivitis umfasst ein Gramm intramuskuläres Ceftriaxon. Wenn ein Hornhautgeschwür vorliegt, wird ein Krankenhausaufenthalt mit einem Gramm IV Ceftriaxon für drei Tage empfohlen.10
Chronische bakterielle Konjunktivitis wird verwendet, um jede Konjunktivitis zu beschreiben, die länger als drei Wochen dauert, wobei Staphylococcus aureus, Moraxella lacunata und enterische Bakterien die häufigsten Schuldigen sind.10 Eine chronische Staphylokokken-Konjunktivitis kann Anzeichen aufweisen, einschließlich einer diffusen Bindehautrötung mit minimalem Ausfluss. Papillen oder Follikel können ebenso vorhanden sein wie Augenlidbeteiligung, die Rötung, Wimpernverlust, erweiterte kleine Blutgefäße, Lidkragen, wiederkehrende Hordeola und marginale Hornhautgeschwüre zeigen kann. Die Behandlung chronischer BC umfasst eine antimikrobielle Therapie und eine gute Mundhygiene. Azithromycin-Tropfen, Erythromycin- und Bacitracin-Salben sind wirksame topische Antibiotika. Kombinierte Antibiotika / Steroid-Tropfen oder Salben können in die Lidränder gerieben werden, wenn eine schwere Entzündung vorliegt.10 Orale Antibiotika der Tetracyclin-Klasse können für schwerere Präsentationen erforderlich sein.10
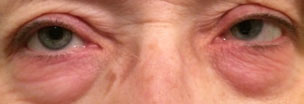
Bei diesem Patienten treten allergische Reaktionen an und um die Augenlider sowie an der Bindehaut auf. Bei Allergenexposition wird die Haut rot, straff und juckt. Klicken Sie auf das Bild, um es zu vergrößern.
Allergisch
Augenallergie ist eine häufige Erkrankung in der klinischen Praxis. Allergische Erkrankungen haben in den letzten Jahrzehnten dramatisch zugenommen, wobei der Anstieg durch eine Reihe von Faktoren verursacht wird, darunter Genetik, erhöhte Luftverschmutzung in städtischen Gebieten, Haustiere und frühkindliche Exposition.28-30 Allergische Konjunktivitis ist ein allgemeiner Begriff, der saisonale allergische Konjunktivitis (SAC), perenniale allergische Konjunktivitis (PAC), Frühlingskeratokonjunktivitis (VKC) und atopische Konjunktivitis (AKC) umfasst. Kontaktlinsen oder Augenprothesen, die mit papillärer Konjunktivitis (GPC) assoziiert sind, gehören häufig zu dieser Gruppe, aber GPC ist keine echte allergische Erkrankung, sondern eine chronischere okuläre Mikrotrauma-Störung.31
SAC und PAC sind die häufigsten Formen von Augenallergien und betreffen 15% bis 20% der Bevölkerung.29 Spezifische IgE-Antikörper können in fast allen Fällen von SAC und PAC nachgewiesen werden.30 Die Pathogenese der allergischen Konjunktivitis ist im Großen und Ganzen eine IgE-vermittelte Überempfindlichkeitsreaktion, bei der Allergene mit IgE interagieren, das an sensibilisierte Mastzellen gebunden ist, was zu einer Degranulation führt. Diese Degranulation von Mastzellen verursacht erhöhte Histamin-, Prostaglandin- und Leukotrienspiegel und induziert auch die Aktivierung von vaskulären Endothelzellen, die wiederum Chemokine und Adhäsionsmoleküle exprimieren. Diese Frühphasenreaktion dauert klinisch 20 bis 30 Minuten.32 Die Chemokinfreisetzung initiiert die Rekrutierung von Entzündungszellen in die Bindehautschleimhaut, was zu einer allergischen Reaktion in der Spätphase führt, die durch Infiltration von Entzündungszellen gekennzeichnet ist und einige Stunden nach der anfänglichen Mastzellaktivierung auftritt.33
Anzeichen und Symptome sind bei SAC oder PAC gleich. SAC wird normalerweise durch Luftpollen verursacht, die im Frühjahr und Sommer auftreten und im Winter abnehmen. PAC tritt das ganze Jahr über mit Allergenen auf, auf die der Patient empfindlich reagiert. Klinische Merkmale von SAC und PAC bestehen aus Juckreiz, Rötung und Schwellung. Juckreiz ist ein konsistentes Symptom von SAC und PAC. Hier gilt ein altes Sprichwort: „Wenn es juckt, ist es Allergie.“ Glücklicherweise ist eine Hornhautbeteiligung selten.
Kontaktallergische Reaktionen treten normalerweise auf der Haut einschließlich der Augenlider auf, aber die Bindehaut kann auch kontaktallergische Reaktionen sehen. Bei Allergenexposition wird die Haut rot, straff und juckt. Die Behandlung beinhaltet die Vermeidung des Kontakts mit dem beleidigenden Mittel. Topische und orale Antihistaminika, topische Steroide und kalte Kompressen können helfen, die Symptome zu lindern.
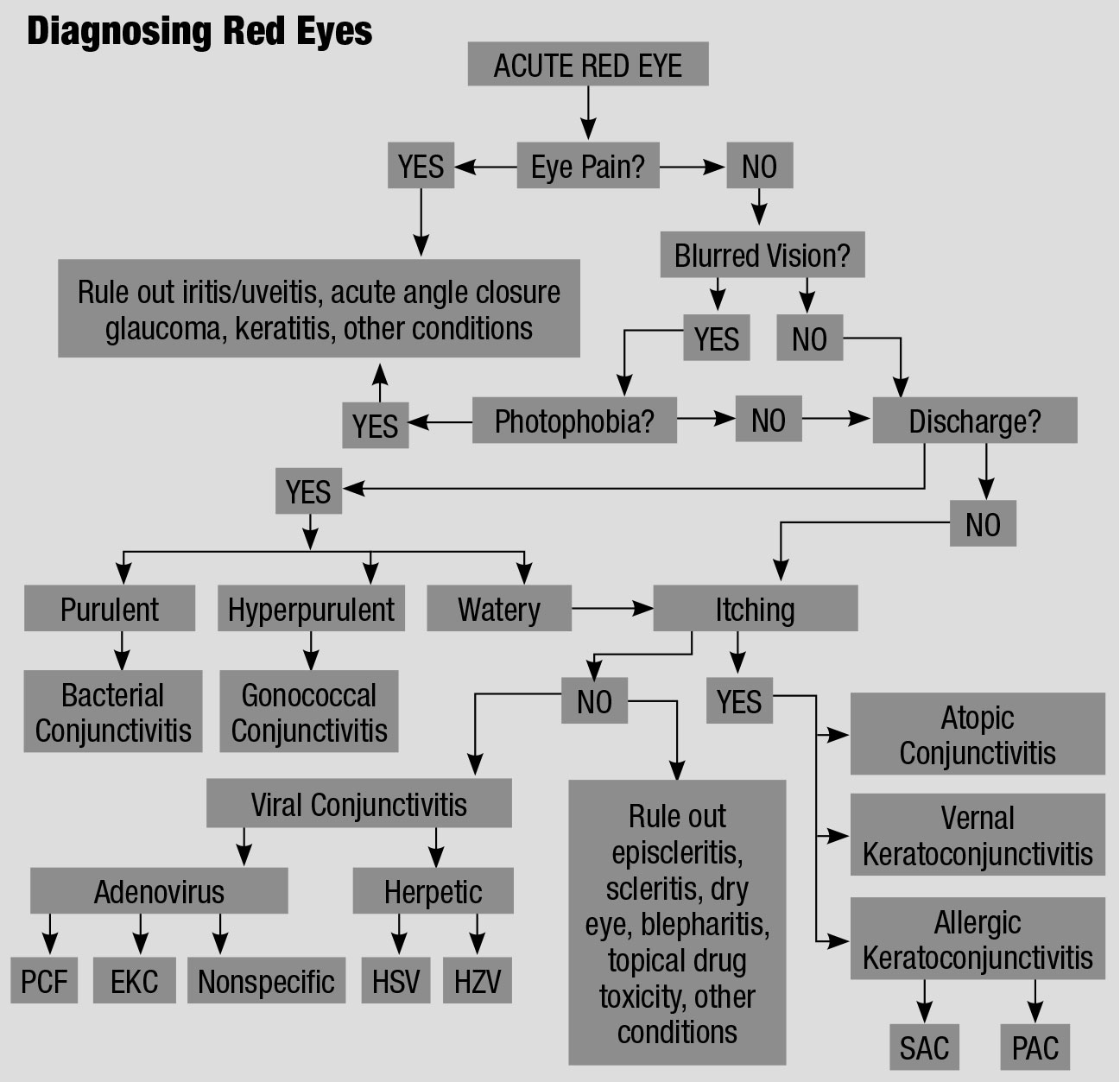
Dieses Flussdiagramm für die Differentialdiagnose eines roten Auges, angepasst aus verschiedenen Quellen, erklärt einen geordneten Ansatz zur Behandlung dieser gereizten Patienten.61,62 Zum Vergrößern auf die Tabelle klicken.
Behandlungsmöglichkeiten für allergische Konjunktivitis
Die erste Behandlung für alle Arten von AC besteht darin, das störende Allergen nach Möglichkeit zu vermeiden, was schwierig ist, wenn der Wirkstoff nicht ohne weiteres bekannt ist. Künstliche Tränen bilden eine Barriere zwischen dem störenden Mittel und der Bindehaut und helfen, das Allergen von der Augenoberfläche zu verdünnen und wegzuwaschen.
Die Tränen gekühlt zu halten, sorgt ebenso für beruhigende Linderung wie kalte Kompressen. Die pharmakologische Therapie besteht aus antiallergischen Wirkstoffen wie Antihistaminika, Mastzellstabilisatoren und Dual-Action-Medikamenten. Aufgrund ihrer kurzen Wirkdauer erfordern topische Antihistaminika eine häufige Dosierung von bis zu viermal täglich. Kombination Antihistaminikum / abschwellende Mittel sind wirksamer als Antihistaminika allein.34 Abschwellende Mittel sind in erster Linie Vasokonstriktoren und sollten, obwohl sie Rötungen wirksam reduzieren, nur zur kurzfristigen Linderung eingesetzt werden und werden nicht zur Anwendung bei Patienten mit Engwinkelglaukom empfohlen. Mastzellstabilisatoren lindern bestehende Symptome nicht und werden prophylaktisch eingesetzt, um die Degranulation von Mastzellen zu verhindern.
Die am häufigsten verwendeten Medikamente für die Augenallergietherapie sind die Multi-Action-Agenten, die mehrere pharmakologische Wirkungen ausüben. Dazu gehören Olopatadin, Ketotifen, Azelastin, Epinastin und Bepostatin. Diese Medikamente sind die Medikamente der Wahl für die schnelle symptomatische Linderung von Patienten mit AC. Wenn diese Medikamente nicht die gewünschte Kontrolle ergeben, sind der nächste Schritt entzündungshemmende Mittel. Nichtsteroidale entzündungshemmende Medikamente (NSAIDs) können hinzugefügt werden, um die Symptome zu reduzieren. Steroide sind die stärksten Medikamente in AC verwendet und sind wirksam bei der Behandlung von akuten und chronischen Erkrankungen.35 Doch wie bei jedem Medikament gibt es Einschränkungen bei der Verwendung von Steroiden, einschließlich verzögerter Wundheilung, Sekundärinfektion, erhöhtem Augeninnendruck und Kataraktbildung. Aufgrund dieser möglichen unerwünschten Ereignisse ist eine kurze Steroidtherapie angebracht. Baseline Intraokularlinsenauswertung und IOP-Messungen sollten durchgeführt werden, wenn ein verlängerter Steroidkurs erforderlich ist.36
Die Immuntherapie kann bei der Behandlung der Augensymptome von AC wirksam sein und kann für eine langfristige AC-Kontrolle in Betracht gezogen werden.37 Orale Antihistaminika werden häufig zur Behandlung von Nasen- und Augenallergiesymptomen eingesetzt. Die neueren Antihistaminika der zweiten Generation (Cetirizin, Fexofenadin, Loratadin) werden bevorzugt, da sie weniger Nebenwirkungen hervorrufen, insbesondere weniger Schläfrigkeit, aber sie können Augentrockenheit erzeugen, die Augenallergiesymptome tatsächlich verschlimmern kann, und Forscher schlagen vor, dass die gleichzeitige Anwendung von topischen Tropfen Augenallergiesymptome wirksamer behandeln kann.38,39
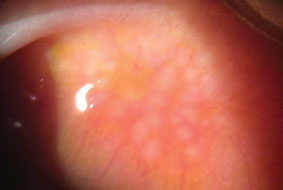
Riesenpapilläre Konjunktivitis verursacht diese Entzündung, die durch papilläre Hypertrophie der oberen tarsalen Bindehaut gekennzeichnet ist. Klicken Sie auf das Bild, um es zu vergrößern.
Vernal
VKC ist eine Krankheit in warmen Klimazonen (häufiger in den Tropen) und warmen Monaten, aber es ist nicht ungewöhnlich, gelegentlich VKC-Patienten in Nordamerika zu sehen.40 Meist Kinder und junge Erwachsene, in der Regel Männer, mit einer Geschichte von Atopie betroffen sind.41 Symptome sind Augenjucken (das sehr intensiv sein kann), Rötung, Schwellung und Ausfluss. Patienten können oft Photophobie haben. Die charakteristischsten Anzeichen sind riesige „Kopfsteinpflaster“ -Papillen an der oberen Bindehaut des Fußwurzelknochens, die bei Lidumstülpungen leicht zu sehen sind, mit Schleimausfluss.42
Die Hornhaut kann bei VKC betroffen sein. Trantas-Punkte (Klumpen nekrotischer Eosinophiler) können am Limbus auftreten, wenn VKC aktiv ist, und nachlassen, wenn die Symptome abklingen.33 Nichtinfektiöse Schildgeschwüre können in der oberen Hornhaut auftreten. Hornhautepitheliale punktförmige Keratitis kann vorhanden sein und sich zu Hornhautmakroerosionen, Geschwüren und Plaques entwickeln.28
Atopisch
AKC ist eine bilaterale chronisch entzündliche Erkrankung der Augenlider und der Augenoberfläche und das „Augengegenstück“ der atopischen Dermatitis oder des atopischen Ekzems.42 Augenbefunde können leichte bis schwere Bindehautinjektionen und Schwellungen umfassen. Riesenpapillen und Trantas-Punkte können vorhanden sein oder nicht, aber Bindehautnarben sind häufig. AKC-Patienten können auch atopische Katarakte entwickeln, und es ist nicht ungewöhnlich, dass AKC-Patienten sich in jungen Jahren einer Kataraktoperation unterziehen.43 Sowohl VKC als auch AKC können riesige Papillen und Trantas-Punkte aufweisen. VKC löst sich im Alter von 20 Jahren auf, während AKC lebenslang bestehen bleiben kann.33
Riesenpapilläre Konjunktivitis
GPC ist eine Bindehautentzündung, die durch eine papilläre Hypertrophie der oberen Tarsalbindehaut gekennzeichnet ist, ähnlich wie bei VKC, jedoch ohne Hornhautbeteiligung.33 GPC kann durch Limbusnähte, Augenprothesen und Kontaktlinsen verursacht werden.44 Daher ist GPC keine echte allergische Erkrankung, da der Anstoß für die papillären Bindehautveränderungen inertes Material und keine Allergene sind.
Herpetische Konjunktivitis
Wenn die Konjunktivitis Ihres Patienten nicht mit dem Adenovirus zusammenhängt, kann es sich um einen der fast 50.000 neuen oder wiederkehrenden Fälle von Herpes-simplex-Virus (HSV) im Zusammenhang mit der Konjunktivitis handeln, die jedes Jahr in den USA diagnostiziert wird.1 HSV umfasst 1,3% bis 4,8% aller Fälle von akuter Konjunktivitis.2 Sie können beginnen, es von der adenoviralen Konjunktivitis zu unterscheiden, da HSV fast immer einseitig ist, während Adenoviren normalerweise bilateral sind.2 Bei HSV können follikuläre Konjunktivitis, wässriger Ausfluss und vesikuläre Augenlidläsionen vorliegen.
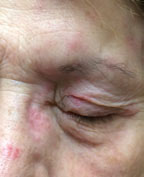
Dieser Patient zeigt Herpes-Zoster-Virus der Stirn mit Augenbeteiligung. Das Auge ist in etwa 75% der Fälle beteiligt, wenn der N. nasociliaris betroffen ist. Klicken Sie auf das Bild, um es zu vergrößern.
Im Gegensatz zur adenoviralen Konjunktivitis-Behandlung werden topische und orale Virostatika verwendet, um die HSV-Krankheitsdauer zu verkürzen.3 Topische Behandlungen umfassen Trifluridin ein Prozent einen Tropfen alle zwei Stunden, reduziert auf fünf Mal pro Tag nach drei bis sieben Tagen, oder Ganciclovir 0,15% Gel fünf Mal am Tag. Orale Behandlungen umfassen Aciclovir 400 mg drei- bis fünfmal täglich bei Erwachsenen, Valcyclovir 500 mg dreimal täglich oder Famciclovir 250 mg dreimal täglich.1 Vermeiden Sie die topische Anwendung von Steroiden bei HSV, da sie das Virus verstärken und Schaden anrichten können.4
Das für Gürtelrose verantwortliche Virus Herpes zoster (HZV) ist eine Reaktivierung einer Windpockeninfektion (Varicella zoster) und kann in Augengewebe eindringen, wobei die Augenlider am häufigsten betroffen sind, gefolgt von der Bindehaut.5 HZV der Stirn betrifft das Auge in etwa 75% der Fälle, in denen der N. nasociliaris betroffen ist.6
Patienten mit Augenlidbeteiligung oder solche mit Vesikeln am Nasenende (das Hutchinson-Zeichen) sollten sorgfältig untersucht werden, da HZV fast immer von einer Augenbeteiligung begleitet wird. Während das Hutchinson-Zeichen ein Biomarker ist, ist es weder empfindlich noch spezifisch, und eine Augenbeteiligung kann auftreten, selbst wenn das Hutchinson-Zeichen fehlt.7 Die Behandlung besteht normalerweise aus oralen Virostatika und topischen Steroiden. Topische Virostatika spielen bei der Behandlung von HZV keine Rolle. Oral Aciclovir kann verwendet werden, 800 mg fünf mal am Tag, für sieben bis 14 Tage. Valacyclovir und Famciclovir können ebenfalls verwendet werden. Für die Behandlung von HZV ist eine gute Faustregel, die Dosen der Medikamente für HSV-Keratitis zu verdoppeln.7 Orale Virostatika, die innerhalb von 72 Stunden nach Auftreten der Symptome begonnen wurden, können den Schweregrad der Erkrankung und Langzeitkomplikationen verringern.6
1. Weiner G. Entmystifizierung des Augenherpes-simplex-Virus. EyeNet. www.aao.org/eyenet/article/demystifying-ocular-herpes-simplex-virus . Januar 2013. Zugriff am 11.November 2019.
2. Uchio E, Takeuchi S, Itoh N, et al. Klinische und epidemiologische Merkmale der akuten follikulären Konjunktivitis mit besonderem Bezug auf die durch Herpes simplex Typ 1 verursachte. In: Br J Ophthalmol. 2000;84:968-972.
3. Amerikanische Akademie für Augenheilkunde. Hornhaut / Externe Krankheit Panel. Konjunktivitis Bevorzugte Übungsmuster. Amerikanische Akademie für Augenheilkunde: San Francisco, CA: 2018.
4. Wilhelmus K. Diagnose und Behandlung von Herpes simplex stroma Keratitis. Hornhaut. 1987;6:286-91.
5. Puri L, Shrestha G, Shah D, et al. Augenmanifestationen bei Herpes zoster ophthalmicus. In: Nepal J Ophthalmol. 2011;3:165-71.
6. Roat M. Herpes zoster ophthalmicus. Merck manual. www.merckmanuals.com/professional/eye-disorders/corneal-disorders/herpes-zoster-ophthalmicus. August 2018. Accessed November 11, 2019.
7. American Academy of Ophthalmology. Herpes zoster ophthalmicus. www.aao.org/focalpointssnippetdetail.aspx?id=8367b620-245c-4ebf-89e7-eca0c8d35aa3. Accessed November 11, 2019.
Episcleritis
Any discussion of the red eye must include episcleritis. Dies ist eine akute einseitige oder bilaterale Entzündung der Episklera, der dünnen Schicht losen Bindegewebes zwischen Bindehaut und Sklera. Episkleritis kann diffus, sektoral oder knotig sein, ist normalerweise idiopathisch und selbstlimitierend, ist aber manchmal mit systemischen Kollagengefäßerkrankungen und Autoimmunerkrankungen verbunden.
Eine zugrunde liegende Ursache wird in etwa einem Drittel der Fälle gefunden.45 Zu diesen Erkrankungen gehören rheumatoide Arthritis, Chron-Krankheit, Colitis ulcerosa, Psoriasis-Arthritis, systemischer Lupus erythematodes, reaktive Arthritis, rezidivierende Polychrondritis, ankylosierende Spondylitis, Polyarteritis nodosa, Beçhet-Krankheit, Cogan-Syndrom und Wegener-Granulomatose.46 Einige Infektionen sind auch mit Episkleritis verbunden, einschließlich Lyme-Borreliose, Katzenkratzfieber, Syphilis und Herpesvirus, sind aber viel seltener als die Kollagengefäß- und Autoimmunerkrankungen.46
Episkleritis wird häufig bei jungen bis mittleren Frauen diagnostiziert und wird selten bei Kindern diagnostiziert. Patienten mit Episkleritis klagen über Beschwerden oder Reizungen (anstelle von echten Augenschmerzen), Rötungen und Ödeme im betroffenen Bereich über der Sklera. Die Sehschärfe ist nicht betroffen und es kommt selten zu Entladung oder Photophobie. Episkleritis wird als diffus beschrieben, wo alle oder ein Teil der Episklera entzündet ist, oder knotig, wo die Entzündung auf einen Bereich mit dem Vorhandensein eines gut definierten, nicht beweglichen, roten Knotens beschränkt ist. Diffuse Episkleritis tritt in etwa 70% der Fälle auf, während noduläre Episkleritis in etwa 30% auftritt.47 Noduläre Episkleritis ist oft unangenehmer als eine diffuse Episkleritis und dauert länger zu lösen.
Der Zustand ist selbstlimitierend und verläuft im Allgemeinen innerhalb weniger Tage, während die Knotenform wochenlang anhalten kann. Viele Patienten können eine Behandlung für die Rötung und Beschwerden erfordern. Kalte Kompressen und künstliche Tränen lindern die Symptome. Topische nichtsteroidale entzündungshemmende Medikamente (NSAIDs) und Steroide werden für anhaltende Symptome verwendet. In seltenen Fällen können systemische Steroide erforderlich sein. Eine immunsuppressive Behandlung zur Kontrolle einer zugrunde liegenden Autoimmunerkrankung ist der letzte Ausweg für resistente Fälle.48 Obwohl Episkleritis in der Regel ein gutartiger Zustand mit einer guten Prognose ist, kann es einige Fälle geben, in denen die Kommunikation mit dem Rheumatologen des Patienten in Ordnung ist.
Konjunktivitis umfasst eine Vielzahl von Krankheiten, die weltweit auftreten. Es verursacht selten dauerhaften Sehverlust, aber seine Auswirkungen auf die Lebensqualität der Patienten können erheblich sein. Es kann dazu führen, dass sie die Arbeit oder die Schule verpassen, ganz zu schweigen von den Auswirkungen auf ihren Geldbeutel.49 Unsere klinische Pflicht ist es, diesen Zustand, unabhängig von seinem Ursprung, richtig zu diagnostizieren und gegebenenfalls gezielt zu behandeln.Dr. Bowling ist ein ehemaliger Empfänger des Bernard Kahn Memorial Award der Georgia Optometric Association für herausragende Verdienste um den optometrischen Beruf.
1. In: Azari AA, Barney NP. Konjunktivitis: eine systematische Überprüfung der Diagnose und Behandlung. JAMA. 2013;310:1721-9.
2. Ryder E, Benson S. Konjunktivitis. StatPerlen. Treasure Island (FL): StatPearls Publishing; 2019.
3. Sheikh A, Hurwitz B. Topische Antibiotika bei akuter bakterieller Konjunktivitis: Cochrane Systematic Review und Metaanalyse. Br J Gen Praxis. 2005;55(521):962-4.
4. Ramirez D, Porco T, Lietman T, et al. Epidemiologie der Konjunktivitis in US-Notaufnahmen. In: JAMA Ophthalmol. 2017;135(10):1119-21.
5. Patel PB, Diaz MC, Bennett JE, et al. Klinische Merkmale der bakteriellen Konjunktivitis bei Kindern. In: Acad Emerg Med. 2007;14(1);1-5.
6. Alfonso SA, Fawley JD, AlexaLu X. Konjunktivitis. Prim Pflege 2015;42(3): 325-45.
7. In: Leung A., Hon K., Wong A., et al. Bakterielle Konjunktivitis im Kindesalter: Ätiologie, klinische Manifestationen, Diagnose und Behandlung. Aktuelle Pat Inflamm Allergie Medikament Discov. 2018;12(2):120-7.
8. Fitch C, Rapoza P, Owens S, et al. Epidemiologie und Diagnose der akuten Konjunktivitis in einem innerstädtischen Krankenhaus. Ophthalmol. 1989;96(8):1215-20.
9. O’Brien T, Jeng B, McDonald M, et al. Akute Konjunktivitis: Wahrheit und Missverständnisse. In: Curr Med Reg Opin. 2009;25(8):1953-61.
10. Rubenstein J, Spektor T. Konjunktivitis: infektiös und nicht infektiös. In: Yanoff M, Duker JS, Hrsg. Augenheilkunde. 5. Aufl. Philadelphia: Elsevier; 2019:183-191.
11. Mahood AR, Narang BEI. Diagnose und Behandlung des akuten roten Auges. Emer Clin Norden bin. 2008;26(1):35-55.
12. Amerikanische Akademie für Augenheilkunde. Hornhaut / Externe Krankheit Panel. Konjunktivitis Bevorzugte Übungsmuster. Amerikanische Akademie für Augenheilkunde: San Francisco, CA: 2018.
13. Sambursky R, Tauber S, Schippa F, et al. Der RPS adeno Detektor zur Diagnose einer adenoviralen Konjunktivitis. Ophthalmol. 2006;113(10):1758-64.
14. Schneider J, Ohsfeldt R. Kosteneffizienz eines Point-of-Care-Tests für adenovirale Konjunktivitis. Bin J Med Sci. 2008;336(3):254-64.
15. Kaufman ER. Adenovirus Fortschritte: Neue diagnostische und therapeutische Möglichkeiten. In: Curr Opin Ophthalmol. 2011;22(4):290-3.
16. Adhikary A, Banik U. Menschliches Adenovirus Typ 8: der Hauptwirkstoff der epidemischen Keratokonjunktivitis (EKC). J Clin Virol. 2014;61(4):477-86.
17. Hovding G. Akute bakterielle Konjunktivitis. In: Acta Ophthalmol. 2008;86(1):5-17.
18. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Dr. Med. Mögliche Folgen des Händeschüttelns bei Ihren Patienten mit epidemischer Keratokonjunktivitis. In: Am J Ophthalmol. 1996;121(6):711-2.
19. In: Calkavur S., Olukman O., Ozturk A., et al. Epidemische adenovirale Keratokonjunktivitis möglicherweise im Zusammenhang mit ophthalmologischen Eingriffen auf einer Neugeborenen-Intensivstation: Lehren aus einem Ausbruch. Ophthalmic Epidemiol. 2012;19(6);371-9.
20. In: Zeitschrift für Soziologie und Soziologie, et al. Behandlung der viralen Konjunktivitis mit antiviralen Medikamenten. Droge. 2011;71(3):331-47.
21. Cronau H, Kankanala R, Mauger T. Diagnose und Behandlung von roten Augen in der Grundversorgung. Am Fam Arzt. 2010;81(2):137-44.
22. Chronister D, Kowalski R, Mah F, et al. Ein unabhängiger in vitro Vergleich von Povidon Jod und SteriLid. In: J Ocul Pharmaco Thera. 2010;26(3):277-80.
23. In: Pepose J, Ahuja A, Liu W, et al. Randomisierte, kontrollierte Phase-2-Studie mit Povidon-Jod / Dexamethason-Augensuspension zur Behandlung der adenoviralen Konjunktivitis. Bin J Opthalmol. 2018;194(10):7-15.
24. Chen F, Chang T, Cavoto K. Patientendemografische und mikrobiologische Trends bei bakterieller Konjunktivitis bei Kindern. IN: J AAPOS. 2018;22(1):66-7.
25. Willcox M., Holden B. Kontaktlinsenbedingte Hornhautinfektionen. Biosci Rep. 2001;21(4): 445-61.
26. Rietveld R, ter Riet G, Bindels P, et al. Vorhersage der bakteriellen Ursache bei infektiöser Konjunktivitis. BMJ. 2004;329(7459):206-10.
27. Mannus M. Bakterielle Konjunktivitis. In: Tasman W, Jaeger EA (Hrsg.) Duane’s Clinical Ophthalmology. Vol. 4. Philadelphia: JB Lippencott; 1990:5.3-5.7.
28. Leonardi A, Motterle L, Bortolotti M, Allergie und das Auge. In: Clin Exp Immunol. 2008;153(Suppl 1):17-21.
29. Wong A, Barg S, Leung A. Saisonale und mehrjährige Konjunktivitis. Aktuelle Pat Inflamm Allergie Medikament Discov. 2009;3(2):118-27.
30. Bonini S. Atopische Konjunktivitis. Allergie 2004;59(Suppl 78): 71-3.
31. Leonardi A, Bogacka E, Fauquert J, et al. Augenallergie: Erkennen und Diagnostizieren von Überempfindlichkeitsstörungen der Augenoberfläche. Allergikerzimmer. 2012;87(11):1327-37.
32. Leonardi S, del Gludice Miraglia M, la Rosa M, et al. Atopische Erkrankung, Immunsystem und Umwelt. Allergie Asthma Proc 2007;28(1-2): 410-7.
33. Friedlander M. Augenallergie. In : Curr Opin Allergy Clin Immunol. 2011;11(5):477-82.
34. Ben-Eli H., Solomon A. Topische Antihistaminika, Mastzellstabilisatoren und Dual-Action-Mittel bei Augenallergien: aktuelle Trends. In : Curr Opin Allergy Clin Immunol. 2018;18(5):411-6.
35. Pflugfelder S, Maskin S, Anderson B, et al. Ein randomisierter, doppelmaskierter, placebokontrollierter, multizentrischer Vergleich von Loteprednol Etabonat ophthalmische Suspension 0,5% und Placebo zur Behandlung von Keratokonjunktivitis sicca bei Patienten mit verzögerter Tränenfreigabe. In: Am J Ophthalmol. 2004;138(3):444-57.
36. Constock T, Decory H. Fortschritte in der Kortikosteroidtherapie bei Augenentzündungen: Loteprednol Etabonat. Int J Inflamm. 2012;2012:789623.
37. Starchenka S, Heath MD, Lineberry A, et al. Transkriptomanalyse und Sicherheitsprofil des klinischen Ansprechens in der Frühphase auf eine adjuvantierte Gras-Allergoid-Immuntherapie. Weltallergie Organ J. 2019;12(11): 100087.
38. Maziak W, Behrens T, Brasky T, et al. Asthma und Allergien bei Kindern und Jugendlichen nehmen zu. Ergebnisse von ISAAC Phase I und Phase II Umfragen in Münster, Deutschland. Allergikerzimmer. 2003;58:572-79.
39. Welche D, Osler G, Nally L, et al. Augentrocknung im Zusammenhang mit oralen Antihistaminika (Loratadin) in der Normalpopulation – eine Bewertung der übertriebenen Dosiseffekt. In: Adv Exp Med Biol. 2002;506:1051-5.
40. Kumar S. Frühlingskonjunktivitis: eine wichtige Überprüfung. In: Acta Ophthalmol. 2009;87:133-47.
41. Vichyanond P, Pacharn P, Pleyer U, et al. Frühlingskeratokonjunktivitis: eine schwere allergische Augenerkrankung mit umgestaltenden Veränderungen. Pediatr Allergie Immunol 2014;25:314-22.
42. In: Barney NP. Frühlings- und atopische Keratokonjunktivitis. In: Cornea: Grundlagen, Diagnose und Management, 3. Aufl. Krachner JA, Mannus MJ, Holland EJ, Hrsg. St. Louis: Mosby Elsevier; 2011:573.
43. Guglielmetti S, Dart J, Calder V. Atopische Keratokonjunktivitis und atopische Dermatitis. In : Curr Opin Allergy Clin Immunol. 2010;10(5):478-85.
44. Forister J, Forister E, Yeung K, et al. Prävalenz von Kontaktlinsen-Komplikationen: UCLA contact lens study. Augenkontaktlinse. 2009;35(4):176-80.
45. Goldstein D, Tessler H. Episkleritis und Skleritis. In: Yanoff M, Duker JS, Hrsg. Augenheilkunde, 3. Aufl. Philadelphia: Elsevier 2009: 255-61.
46. Schönberg S, Slokkermans TJ. Episkleritis. StatPerlen. Treasure Island (FL): StatPearls Publishing; 2019.
47. Sainz de la Maza M, Molina N, Gonzalez-Gonzalez LA, et al. Klinische Merkmale einer großen Kohorte von Patienten mit Skleritis und Episkleritis. Ophthalmol. 2012;119(1):43-50.
48. Salama A, Elsheikh A, Alweis R.. Ist das ein besorgniserregendes rotes Auge? Episkleritis in der Grundversorgung. J Gemeinschaft Hosp Intern Med Perspect. 2018;8(1):46-8.
49. Smith A, Waycaster C. Schätzung der direkten und indirekten Kosten der bakteriellen Konjunktivitis in den Vereinigten Staaten. In: BMC Ophthalmol. 2009;9:13.