An die Redaktion:
Ein 17-jähriges jugendliches Mädchen wurde der dermatologischen Klinik mit einem zarten juckenden Ausschlag am linken Handgelenk vorgestellt, der sich über mehrere Jahre auf die bilateralen Arme und Beine ausbreitete. Ein Bereich einer vorherigen Biopsie am linken Handgelenk heilte unter Verwendung von Vaseline und Halcinonidcreme gut ab. Der Patient bestritt jegliche konstitutionellen Symptome.Die körperliche Untersuchung ergab zahlreiche erythematöse Papeln, die an den bilateralen vorderen und hinteren Armen und Beinen zu Plaques zusammenflossen, einschließlich einiger erythematöser Makula und Papeln an den Handflächen und Fußsohlen. Der ursprüngliche Beteiligungsbereich am linken dorsalen medialen Handgelenk zeigte einen Erythemhintergrund mit darüber liegender peripherer Schuppung und auflösenden violetten bis erythematösen Papeln mit Anzeichen einer serosanguinösen Verkrustung (Abbildung 1). An den hinteren Seiten der bilateralen Oberschenkel und Arme war ein verstreutes perifollikuläres Erythem vorhanden (Abbildung 2). Die vollständige Blutzellzahl zu Studienbeginn und das vollständige metabolische Panel lagen innerhalb des Referenzbereichs.
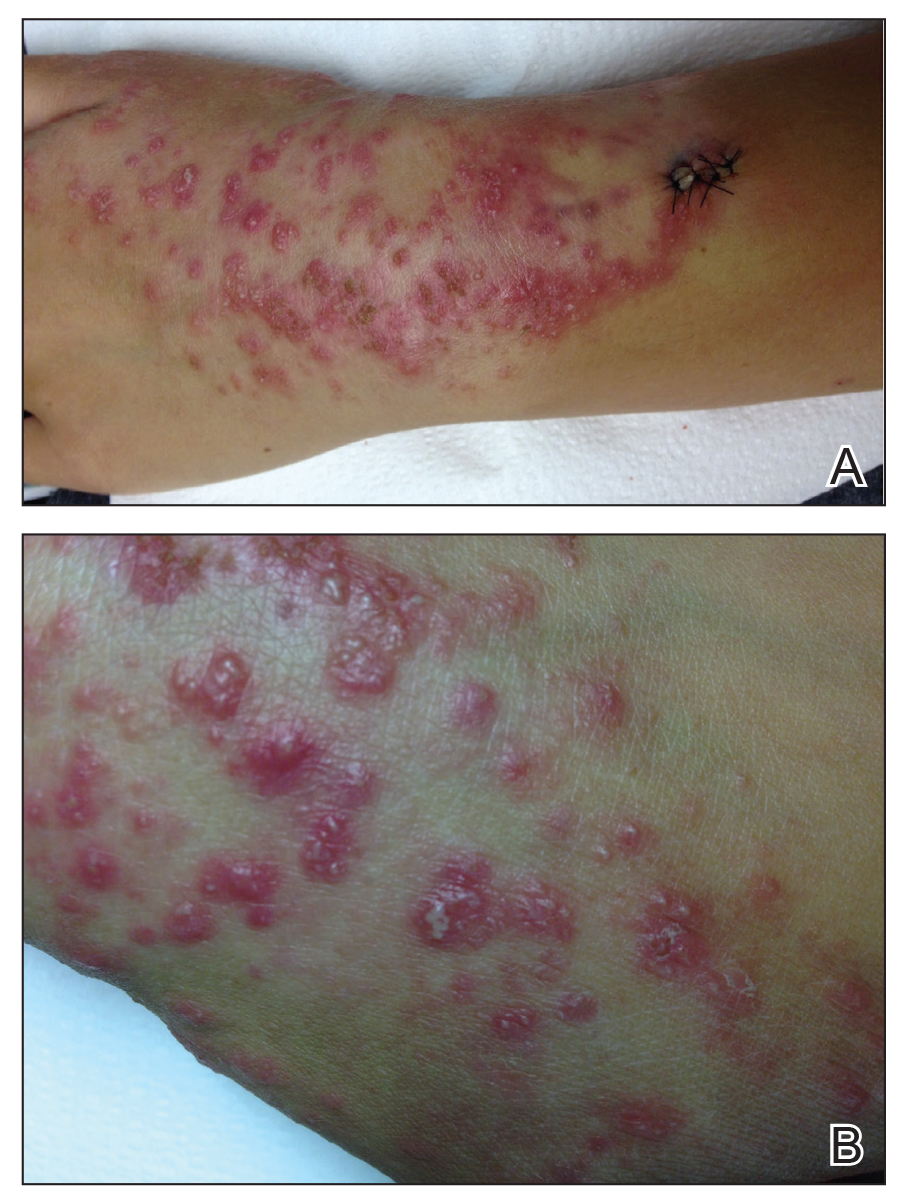
Abbildung 1. A, linkes dorsales mediales Handgelenk mit erythematösen Papeln, die zu Plaques verschmelzen. B, Papeln und Plaques mit darüber liegender peripherer Skala wurden festgestellt.
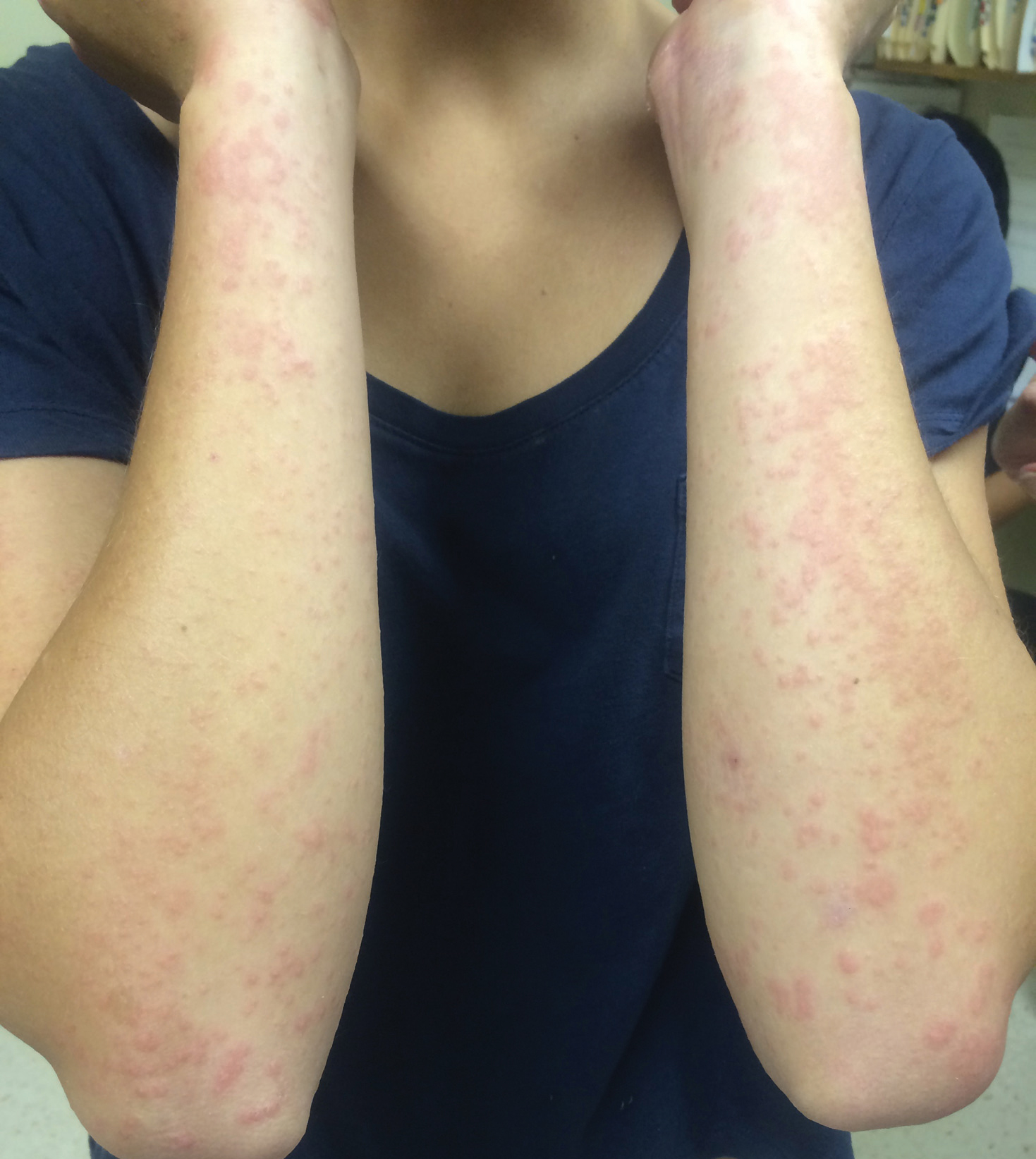
Abbildung 2. Verstreutes perifollikuläres Erythem an den hinteren Teilen der Arme.
Die klinische Histopathologie zeigte Hinweise auf eine pustulöse oberflächliche Dermatophyteninfektion, und die Grocott-Gomori-Methenamin-Silber-Färbung zeigte zahlreiche Pilzhyphen in subkornealen Pusteln, was auf eine pustulöse Tinea hinweist. Basierend auf der klinisch-pathologischen Korrelation wurde die anfängliche Präsentation als pustulöse Tinea des gesamten linken Handgelenks diagnostiziert, gefolgt von einer generalisierten ID-Reaktion 1 Woche später.Dem Patienten wurde einmal täglich 250 mg orales Terbinafin zur Behandlung der diffusen Beteiligung der pustulösen Tinea sowie einmal täglich orales Cetirizin, einmal täglich orales Diphenhydramin, ein topisches Emollient und ein topisches nichtsteroidales juckreizstillendes Gel verschrieben.Tinea ist eine oberflächliche Pilzinfektion, die häufig durch die Dermatophyten Epidermophyton, Trichophyton und Microsporum verursacht wird. Es hat eine Vielzahl von klinischen Präsentationen basierend auf der anatomischen Lage, einschließlich Tinea Capitis (Haar / Kopfhaut), Tinea pedis (Füße), Tinea corporis (Gesicht / Rumpf / Extremitäten), Tinea cruris (Leiste) und Tinea unguium (Nägel).1 Tinea-Infektionen treten im Stratum corneum, in den Haaren und Nägeln auf und gedeihen in diesen Bereichen auf abgestorbenem Keratin.2 Tinea corporis tritt normalerweise als erythematöse ringförmige Läsion mit schuppigem Rand auf, es wurden jedoch auch atypische Fälle mit Vesikeln, Pusteln und Blasen berichtet.3 Darüber hinaus können sekundäre Eruptionen, die als ID-Reaktionen oder Autoekzematisierung bezeichnet werden, im Rahmen von Dermatophyteninfektionen auftreten. Solche Ausbrüche können auf eine verzögerte Überempfindlichkeitsreaktion auf die Pilzantigene zurückzuführen sein. Allergische Reaktionen können sich in vielen Formen von Tinea manifestieren, wobei Patienten im Allgemeinen juckende papulovesikuläre Läsionen aufweisen, die weit vom Ursprungsort entfernt sein können.4
Patienten mit ID-Reaktionen können atypische und unterschiedliche Präsentationen haben. Bei einer ID-Reaktion aufgrund von Tinea corporis zeigte sich ein Patient mit Vesikeln und Pusteln, die an Zahl zunahmen und zu ringförmigen Läsionen verschmolzen.In einem Fall einer allergischen Reaktion durch Tinea pedis wurde auch das Vorhandensein von Pusteln festgestellt, die bei dieser Form von Tinea atypisch sind.6 In einem anderen Fall von Tinea pedis wurde eine generalisierte allergische Reaktion festgestellt, die zeigt, dass solche Eruptionen nicht unbedingt an der ursprünglichen Infektionsstelle auftreten.7 Darüber hinaus entwickelte ein Patient in einer seltenen Präsentation von Tinea, die in die Nasen eindrang, eine Erythema multiforme ID-Reaktion.8 Nebenwirkungen wurden auch bei 14 Patienten mit refraktärer Otitis externa beobachtet, was die Fähigkeit dieser Pilzinfektion veranschaulicht, zu persistieren und entfernte Orte zu infizieren.9
Da die Differentialdiagnosen für Tinea-Infektionen umfangreich sind, ist eine Pathologie oder Laborbestätigung für die Diagnose erforderlich, und Kaliumhydroxidpräparate werden häufig zur Diagnose von Dermatophyteninfektionen verwendet.1,2 Darüber hinaus sollte die Möglichkeit eines Überempfindlichkeitsausschlags in Betracht gezogen werden, wenn der Patient vor dem Ausbruch allergieauslösende Medikamente erhalten hat, was wiederum die Diagnose erschweren kann.Tinea-Infektionen können typischerweise mit topischen Antimykotika wie Terbinafin, Butenafin, 1 und Luliconazol behandelt werden10; In komplexeren Fällen kann jedoch eine orale antimykotische Behandlung erforderlich sein.1 Die systemische Behandlung von Tinea corporis umfasst Itraconazol, Terbinafin und Fluconazol11, die alle im Vergleich zu Griseofulvin weniger Nebenwirkungen und eine höhere Wirksamkeit aufweisen.12-15
Die Behandlung von allergischen Reaktionen konzentriert sich auf die ordnungsgemäße Beseitigung der Dermatophyteninfektion, und die Behandlung mit oralen Antimykotika ist im Allgemeinen ausreichend. In den Fällen der ID-Reaktion bei Patienten mit refraktärer Otitis wurde ein gewisser Erfolg mit einer Behandlung erzielt, die eine Immuntherapie mit Dermatophyten- und Hausstaubmilbenallergenextrakten in Verbindung mit einer Hefe-Eliminationsdiät beinhaltete.9 Bei akuten allergischen Reaktionen können topische Kortikosteroide und juckreizstillende Mittel angewendet werden.4 In seltenen Fällen sind systemische Glukokortikoide erforderlich, z. B. in Fällen, in denen die ID-Reaktion trotz ordnungsgemäßer Behandlung der Primärinfektion anhält.16