La conjuntivitis es un término general que puede referirse a cualquiera en un espectro de enfermedades y trastornos que afectan principalmente a la conjuntiva. Los pacientes afectados presentarán quejas de enrojecimiento o «ojo rosado» que se debe a vasos sanguíneos conjuntivales dilatados.1 También pueden quejarse de dolor, picazón o secreción. Si bien la mayoría de los casos son autolimitados y rara vez resultan en pérdida de la visión, algunos pueden progresar y pueden resultar en complicaciones oculares graves, y la pérdida de la visión no está fuera de discusión. Por esta razón, es esencial descartar las causas que amenazan la vista de los ojos rojos.
Además, la conjuntivitis puede provenir de diferentes raíces, y distinguirlas puede ayudar a identificar las opciones de tratamiento. La conjuntivitis puede afectar a personas de cualquier edad, grupo demográfico o nivel socioeconómico.2 Podemos categorizarlo ampliamente como agudo o crónico y infeccioso o no infeccioso, pero dentro de ellos existen varias subclasificaciones.2
Este artículo proporciona una explicación detallada de todos los tipos de conjuntivitis que es probable que encuentres—y algunos que son bastante raros. Revisamos el protocolo para el diagnóstico diferencial y el manejo de cada uno de los posibles casos de conjuntivitis.2
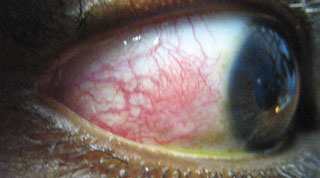
Este paciente presenta episcleritis, una presentación asociada con quejas de incomodidad o irritación (en lugar de dolor ocular verdadero), enrojecimiento y edema en el área afectada sobre la esclerótica. Haga clic en la imagen para ampliarla.
Etiología y epidemiología
La conjuntivitis es la causa más común de enrojecimiento y secreción de los ojos.2 Los tres tipos más comunes son virales, alérgicos y bacterianos.2 Los alérgenos, toxinas e irritantes locales son responsables de la conjuntivitis no infecciosa.2
Se estima que la conjuntivitis aguda de todas las causas ocurre en seis millones de estadounidenses al año.3 Las tasas más altas se registran entre los niños menores de siete años, con la incidencia más alta entre el nacimiento y los cuatro años.2 Otro pico ocurre en las mujeres a los 22 años y en los hombres a los 28.4 Las tasas generales de conjuntivitis son ligeramente más altas en las mujeres que en los hombres.4 La incidencia estacional máxima ocurre en niños en marzo y en otros grupos de edad en mayo, y esta incidencia estacional es consistente en todas las regiones geográficas, independientemente de los cambios en el clima o los patrones climáticos.4 La conjuntivitis alérgica es la causa más frecuente, afecta entre el 15% y el 40% de la población, y se observa con mayor frecuencia en primavera y verano. La conjuntivitis bacteriana aguda es la segunda más común y sus tasas son más altas de diciembre a abril.1,4-7
Los virus virales
causan hasta el 80% de todos los casos de conjuntivitis aguda, con muchos casos mal diagnosticados como conjuntivitis bacteriana.8,9 Entre el 65% y el 90% de las conjuntivitis virales (CV) son causadas por adenovirus y producen las tres presentaciones más comunes asociadas a la CV; conjuntivitis folicular, fiebre faringoconjuntival y queratoconjuntivitis epidémica.9,10
La conjuntivitis folicular es la forma más leve de una infección conjuntival viral. Tiene un inicio agudo, inicialmente unilateral con el segundo ojo involucrado en una semana. Se presenta con secreción acuosa, enrojecimiento conjuntival, reacción folicular y linfadenopatía preauricular en el lado afectado. La mayoría de los casos se resuelven espontáneamente.10
La fiebre faringoconjuntival se caracteriza por una fiebre alta que aparece repentinamente, así como dolor de garganta, agrandamiento de los ganglios linfáticos periauriculares y conjuntivitis bilateral.
Queratoconjuntivitis epidémica, la más grave de las dos, se presenta con linfadenopatía ipsilateral, enrojecimiento conjuntival, hinchazón y secreción acuosa.11 La linfadenopatía se observa en hasta el 50% de los casos de CV y es más prevalente en la CV que en la conjuntivitis bacteriana.9
Los laboratorios y cultivos rara vez son necesarios para confirmar la conjuntivitis bacteriana y generalmente se reservan para casos graves o recalcitrantes.Se dispone de 12 Pruebas rápidas de antígenos en el consultorio para adenovirus y se pueden usar para confirmar las causas virales sospechosas de conjuntivitis para evitar el uso innecesario de antibióticos. La prueba de conjuntivitis adenoviral Quidel QuickVue (Quidel) es una prueba inmunocromatográfica rápida para la detección visual y cualitativa in vitro de antígenos adenovirales directamente del líquido ocular. En un estudio en el que se comparó la prueba rápida de antígenos con la reacción en cadena de la polimerasa y el cultivo viral y la tinción inmunofluorescente confirmatoria, se encontró que la prueba rápida de antígenos tenía una sensibilidad de 89% y una especificidad de 94%.13
La conjuntivitis adenoviral es altamente contagiosa, con un riesgo de transmisión de aproximadamente el 50%.14,15 La infección a menudo se denomina queratoconjuntivitis epidémica debido a la capacidad del adenovirus para infectar rápidamente a miembros de la familia, compañeros de clase o compañeros de trabajo. El virus se propaga a través del contacto directo con los dedos, el agua de la piscina y los objetos personales, y puede propagarse hasta por 14 días.16-18 Con tasas de transmisión tan altas, el lavado de manos es imperativo. Un estudio encontró que el 46% de los individuos infectados tenían cultivos positivos cultivados a partir de hisopos de sus manos.18 Los pacientes con posible infección adenoviral deben aislarse de otros pacientes en el consultorio y todos los instrumentos y superficies deben desinfectarse después de una posible exposición.19
Aunque todavía no existe un tratamiento eficaz para la CV, las medidas de apoyo para ayudar con los síntomas incluyen lágrimas artificiales, antihistamínicos tópicos y compresas frías.12 Los medicamentos antivirales disponibles no son útiles y los antibióticos tópicos no están indicados.20,21 Povidona yodada, un antimicrobiano de amplio espectro con altas tasas de eliminación microbiana, se puede usar en una preparación oftálmica al 5% fuera de etiqueta para el tratamiento de la conjuntivitis adenoviral.22 De hecho, una suspensión oftálmica tópica de povidona yodada al 0,6% y dexametasona al 0,1% está bajo investigación clínica.23 Este medicamento tiene el potencial de tratar los componentes virales e inflamatorios de la infección adenoviral, así como las secuelas relacionadas con el sistema inmunitario, como los infiltrados subepiteliales.23

La prueba rápida de antígenos, utilizando dispositivos como este, puede evitar el uso innecesario de antibióticos. Los estudios muestran que tienen altas tasas de sensibilidad y especificidad. Haga clic en la imagen para ampliarla.
Bacteriana
Mientras que la conjuntivitis viral es más común, la conjuntivitis bacteriana (BC) puede ser más un desafío clínico. Es la segunda causa infecciosa más común en una presentación de conjuntivitis.5,17 AC es mucho más común en niños que en adultos, y los patógenos responsables de la AC varían según el grupo de edad. La causa más común de BC en niños es Haemophilus influenzae, seguida de Streptococcus pneumoniae y Moraxella catarrhalis.24 Las infecciones bacterianas en adultos son más a menudo de origen estafilocócico, y el Estafilococo aureus se encuentra más comúnmente en adultos, con un aumento de la conjuntivitis secundaria al Estafilococo aureus resistente a meticilina (SARM).7 Las infecciones gram negativas son más prevalentes en los usuarios de lentes de contacto, siendo la Pseudomonas aeruginosa la causa más común en este grupo.25 Las pseudomonas también son la causa más probable de CB en el paciente críticamente enfermo y hospitalizado.7 La AC aguda en recién nacidos es típicamente el resultado de Neisseria gonorrhoeae y Chlamydia trachomatis.1
BC se puede dividir en tres presentaciones clínicas: aguda, hiperaguda y crónica.10 Los patógenos más comunes son los ya mencionados Staphylococcus aureus, Streptococcus pneumoniae y Haemophilus influenzae.10
Los signos y síntomas de la CB aguda incluyen la aparición unilateral rápida de un ojo rojo, secreción purulenta o mucopurulenta y edema conjuntival. El segundo ojo generalmente se involucra uno o dos días después.10 La importancia bilateral de los párpados y la unión de los párpados, la falta de picazón y la ausencia de antecedentes de exposición previa a la conjuntivitis son factores predictivos positivos de la CB aguda.26 El tratamiento de AC aguda consiste en gotas antibióticas o ungüentos tópicos. Si bien las infecciones por BC normalmente se autolimitan en una o dos semanas después de la presentación, la terapia con antibióticos acelera la resolución y disminuye la gravedad de la enfermedad.17 Se puede usar un antibiótico de amplio espectro durante cinco a siete días. Ninguna evidencia clínica sugiere que un antibiótico sea mejor que otro.12
La AC hiperaguda suele ser causada por Neisseria gonorrhoeae.27 La enfermedad se presenta con una secreción purulenta copiosa severa, disminución de la visión, a menudo hinchazón de los párpados, dolor ocular a la palpación y adenopatía preauricular. La infección conlleva un alto riesgo de compromiso corneal y posterior perforación corneal.1 Los cultivos conjuntivales se recomiendan encarecidamente en esta presentación. El régimen de tratamiento de la conjuntivitis gonocócica incluye un gramo de ceftriaxona intramuscular. Si se presenta una úlcera corneal, se recomienda hospitalización con un gramo de ceftriaxona IV durante tres días.10
La conjuntivitis bacteriana crónica se utiliza para describir cualquier conjuntivitis que dure más de tres semanas, siendo los culpables más comunes Staphylococcus aureus, Moraxella lacunata y bacterias entéricas.10 Una conjuntivitis estafilocócica crónica puede mostrar signos que incluyen enrojecimiento conjuntival difuso con secreción mínima. Pueden estar presentes papilas o folículos, así como afectación de párpados que puede mostrar enrojecimiento, pérdida de pestañas, pequeños vasos sanguíneos dilatados, colaretes de párpados, hordeola recurrente y puede conducir a úlceras corneales marginales. El tratamiento de la CB crónica incluye terapia antimicrobiana y una buena higiene de los párpados. Las gotas de azitromicina, la eritromicina y los ungüentos de bacitracina son antibióticos tópicos eficaces. Se pueden frotar gotas o ungüentos de combinación de antibióticos/esteroides en los márgenes del párpado si hay inflamación grave.10 Es posible que se necesiten antibióticos orales de clase tetraciclina para presentaciones más graves.10
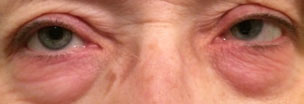
Este paciente está experimentando reacciones alérgicas en y alrededor de los párpados, así como en la conjuntiva. Al exponerse a alérgenos, la piel se enrojece, se tensa y pica. Haga clic en la imagen para ampliarla.
Alérgica
La alergia ocular es una afección común que se observa en la práctica clínica. Las enfermedades alérgicas han aumentado dramáticamente en las últimas décadas, y se considera que el aumento es causado por una serie de factores, incluidos la genética, el aumento de la contaminación del aire en las áreas urbanas, las mascotas y la exposición en la primera infancia.28-30 La conjuntivitis alérgica es un término general que abarca la conjuntivitis alérgica estacional( SAC), la conjuntivitis alérgica perenne (PAC), la queratoconjuntivitis vernal (VKC) y la conjuntivitis atópica (AKC). Las lentes de contacto o las prótesis oculares asociadas a la conjuntivitis papilar gigante (GPC) a menudo se incluyen en este grupo, pero la GPC no es una verdadera enfermedad alérgica, sino un trastorno de microtraumatismo ocular más crónico.31
SAC y PAC son las formas más comunes de alergias oculares, afectando entre el 15% y el 20% de la población.29 Se pueden documentar anticuerpos IgE específicos en casi todos los casos de SAC y PAC.30 La patogénesis de la conjuntivitis alérgica es, en general, una reacción de hipersensibilidad mediada por IgE, en la que los alérgenos interactúan con la IgE unida a mastocitos sensibilizados, causando degranulación. Esta degranulación de mastocitos causa un aumento de los niveles de histamina, prostaglandinas y leucotrienos y también induce la activación de las células endoteliales vasculares, que a su vez expresan quimiocinas y moléculas de adhesión. Esta reacción de fase temprana dura clínicamente de 20 a 30 minutos.32 La liberación de quimiocinas inicia el reclutamiento de células inflamatorias en la mucosa conjuntival, lo que conduce a la reacción alérgica de fase tardía, caracterizada por infiltración de células inflamatorias, que ocurre pocas horas después de la activación inicial de los mastocitos.
Los signos y síntomas son los mismos en SAC o PAC. El SACO generalmente es causado por pólenes transportados por el aire que ocurren en la primavera y el verano y disminuyen en el invierno. La PAC se produce durante todo el año con exposición a alérgenos a los que el paciente es sensible. Las características clínicas de SAC y PAC consisten en picazón, enrojecimiento e hinchazón. La picazón es un síntoma constante de SAC y PAC. Un viejo dicho se aplica aquí: «Si pica, es alergia.»Afortunadamente, la afectación corneal es rara.
Las reacciones alérgicas de contacto generalmente ocurren en la piel, incluidos los párpados, pero la conjuntiva también puede ver reacciones alérgicas de contacto. Al exponerse a alérgenos, la piel se enrojece, se tensa y pica. El tratamiento incluye evitar el contacto con el agente infractor. Los antihistamínicos tópicos y orales, los esteroides tópicos y las compresas frías pueden ayudar a aliviar los síntomas.
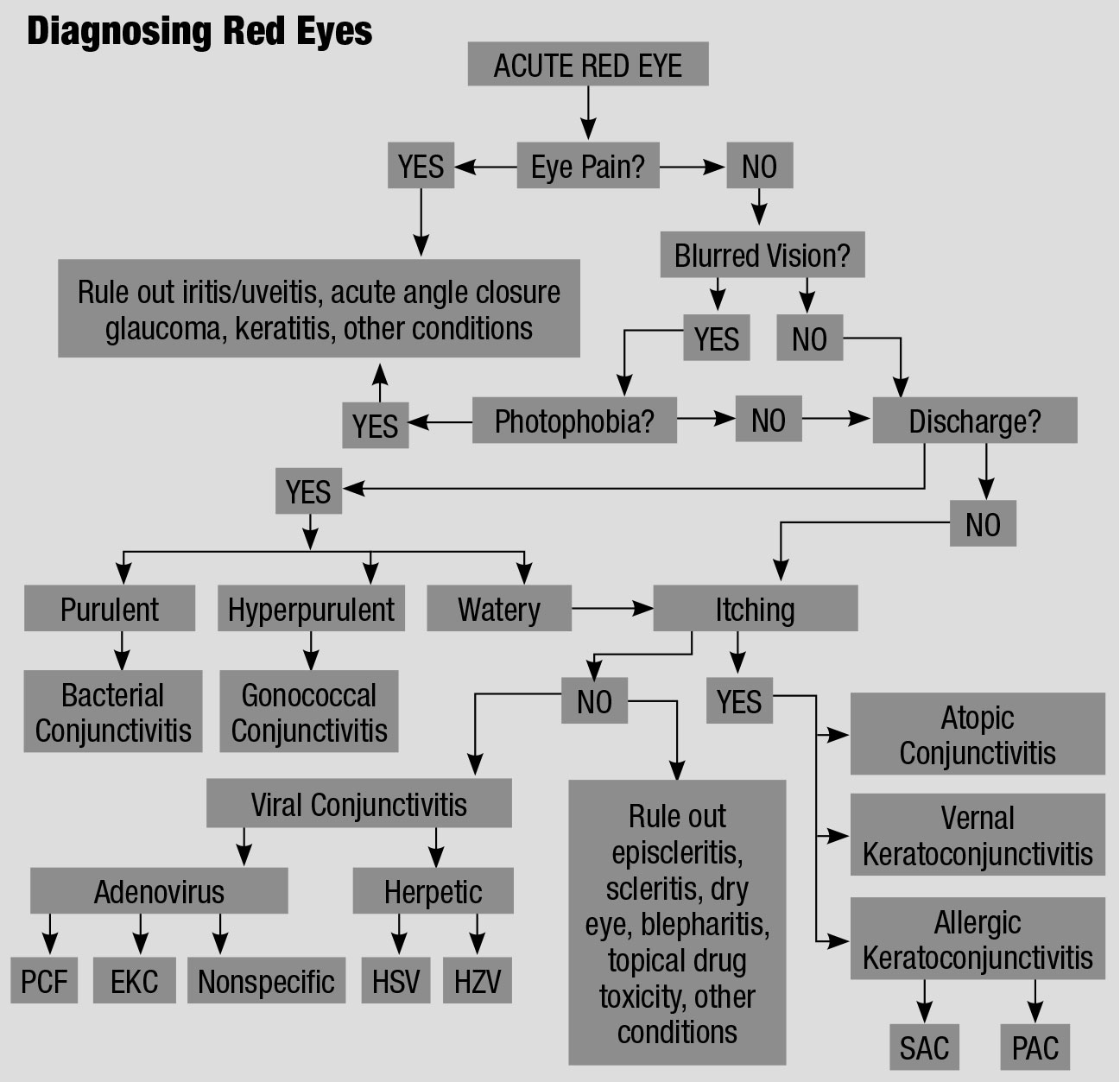
Este diagrama de flujo para el diagnóstico diferencial de ojos rojos, adaptado de varias fuentes, explica un enfoque ordenado para tratar a estos pacientes irritados.61,62 Haga clic en la tabla para ampliarla.
Opciones de tratamiento para la Conjuntivitis alérgica
El primer tratamiento para todos los tipos de CA es evitar el alérgeno ofensivo si es posible, lo cual es difícil si el agente no se conoce fácilmente. Las lágrimas artificiales proporcionan una barrera entre el agente ofensivo y la conjuntiva, y ayudan a diluir y eliminar el alérgeno de la superficie ocular.
Mantener las lágrimas refrigeradas también proporciona un alivio calmante, al igual que las compresas frías. La terapia farmacológica consiste en agentes antialérgicos, como antihistamínicos, estabilizadores de mastocitos y medicamentos de doble acción. Debido a su corta duración de acción, los antihistamínicos tópicos requieren dosis frecuentes, hasta cuatro veces al día. La combinación de antihistamínicos / descongestionantes es más efectiva que los antihistamínicos solos.34 Los descongestionantes son principalmente vasoconstrictores y, si bien son efectivos para reducir el enrojecimiento, solo deben usarse para alivio a corto plazo y no se recomiendan para uso en pacientes con glaucoma de ángulo estrecho. Los estabilizadores de mastocitos no alivian los síntomas existentes y se usan de forma profiláctica para prevenir la degranulación de mastocitos.
Los medicamentos más utilizados para el tratamiento de la alergia ocular son los agentes de acción múltiple que ejercen múltiples efectos farmacológicos. Estos incluyen olopatadina, cetotifeno, azelastina, epinastina y bepostatina. Estos medicamentos son los medicamentos de elección para proporcionar un alivio sintomático rápido a los pacientes que sufren de CA. Cuando estos medicamentos no producen el control deseado, el siguiente paso son los agentes antiinflamatorios. Se pueden añadir antiinflamatorios no esteroideos (AINE) para reducir los síntomas.
Los esteroides son los medicamentos más potentes utilizados en AC y son eficaces en el tratamiento de presentaciones agudas y crónicas.35 Sin embargo, como con cualquier medicamento, hay limitaciones con el uso de esteroides, incluida la cicatrización tardía de heridas, infección secundaria, presión intraocular elevada y formación de cataratas. Debido a estos posibles efectos adversos, un curso corto de terapia con esteroides es apropiado. Se debe realizar una evaluación basal del cristalino intraocular y mediciones de la PIO si se necesita un ciclo prolongado de esteroides.
La inmunoterapia puede ser eficaz en el tratamiento de los síntomas oculares de la CA y puede considerarse para el control de la CA a largo plazo.37 Los antihistamínicos orales se usan comúnmente para tratar los síntomas de alergia nasal y ocular. Los nuevos antihistamínicos de segunda generación (cetirizina, fexofenadina, loratadina) son preferidos ya que producen menos efectos secundarios, especialmente menos somnolencia, pero pueden producir sequedad ocular que en realidad puede empeorar los síntomas de alergia ocular, y los investigadores sugieren que el uso concomitante de gotas tópicas puede tratar de manera más efectiva los síntomas de alergia ocular.38,39
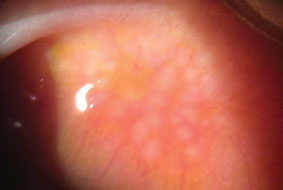
La conjuntivitis papilar gigante causa esta inflamación caracterizada por hipertrofia papilar de la conjuntiva tarsal superior. Haga clic en la imagen para ampliarla.
Vernal
El VKC es una enfermedad de climas cálidos (más común en los trópicos) y meses cálidos, pero no es inusual ver a pacientes ocasionales con VKC en América del Norte.40 La mayoría de los niños y adultos jóvenes, generalmente hombres, con antecedentes de atopia se ven afectados.Los síntomas incluyen picazón ocular (que puede ser bastante intensa), enrojecimiento, hinchazón y secreción. Los pacientes a menudo pueden tener fotofobia. Los signos más característicos son papilas gigantes «adoquinadas» en la conjuntiva tarsal superior, fácilmente visibles en la eversión del párpado, con secreción mucosa.42
La córnea puede verse afectada en el VKC. Los puntos Trantas (grupos de eosinófilos necróticos) pueden aparecer en el limbo cuando el VKC está activo y disminuir cuando los síntomas desaparecen.33 Pueden presentarse úlceras de escudo no infecciosas en la córnea superior. La queratitis punctata epitelial corneal puede estar presente y puede evolucionar a macroerosiones corneales, úlceras y placas.28
Atópica
La CCA es una enfermedad inflamatoria crónica bilateral de los párpados y la superficie ocular y la «contraparte ocular» de la dermatitis atópica o eccema atópico.Los hallazgos oculares pueden incluir inyección conjuntival leve a grave e hinchazón. Papilas gigantes y puntos Trantas pueden o no estar presentes, pero la cicatrización conjuntival es común. Los pacientes con AKC también pueden desarrollar cataratas atópicas y no es inusual que los pacientes con AKC se sometan a una cirugía de cataratas a una edad temprana.43 Tanto el VKC como el AKC pueden presentar papilas gigantes y puntos Trantas. El VKC se resuelve a los 20 años, mientras que el AKC puede persistir durante toda la vida.33
La conjuntivitis papilar gigante
La GPC es una inflamación conjuntival caracterizada por hipertrofia papilar de la conjuntiva tarsal superior similar a la VKC pero sin compromiso corneal.33 La GPC puede ser causada por suturas limbales, prótesis oculares y lentes de contacto.44 Por lo tanto, la GPC no es una verdadera enfermedad alérgica, ya que el impulso de los cambios conjuntivales papilares son materiales inertes y no alérgenos.
Conjuntivitis herpética
Si la conjuntivitis de su paciente no está relacionada con el adenovirus, puede ser uno de los casi 50 000 casos nuevos o recurrentes de conjuntivitis relacionada con el virus del herpes simple ocular (VHS) diagnosticados en los Estados Unidos cada año.1 El VHS comprende del 1,3 al 4,8% de todos los casos de conjuntivitis aguda.2 Puedes empezar a distinguirla de la conjuntivitis adenoviral porque el VHS es casi siempre unilateral, mientras que la adenoviral suele ser bilateral.2 En el VHS, pueden estar presentes conjuntivitis folicular, secreción acuosa y lesiones en los párpados vesiculares.
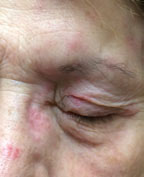
Este paciente presenta el virus herpes zóster de la frente con afectación ocular. El ojo está involucrado en aproximadamente el 75% de los casos cuando el nervio nasociliar está afectado. Haga clic en la imagen para ampliarla.
A diferencia del tratamiento de la conjuntivitis adenoviral, se utilizan antivirales tópicos y orales para acortar la duración de la enfermedad por VHS.3 Los tratamientos tópicos incluyen trifluridina uno por ciento una gota cada dos horas, reducida a cinco veces al día después de tres a siete días, o ganciclovir 0.15% gel cinco veces al día. Los tratamientos orales incluyen aciclovir 400 mg tres a cinco veces al día en adultos, valciclovir 500 mg tres veces al día o famciclovir 250 mg tres veces al día.1 Evite el uso de esteroides tópicos en el VHS, ya que aumentan el virus y pueden causar daño.4
El virus responsable de la culebrilla, el herpes zóster (VHS), es una reactivación de una infección por varicela zóster (varicela) y puede invadir los tejidos oculares, con los párpados más comúnmente involucrados, seguidos de la conjuntiva.5 El VZH de la frente compromete el ojo en aproximadamente el 75% de los casos cuando el nervio nasociliar está afectado.6
Los pacientes que presentan afectación de los párpados, o aquellos que presentan vesículas al final de la nariz (el signo de Hutchinson), deben examinarse cuidadosamente, ya que el VHS casi siempre va acompañado de afectación ocular. Si bien el signo de Hutchinson es un biomarcador, no es sensible ni específico, y la afectación ocular puede ocurrir incluso si el signo de Hutchinson está ausente.7 El tratamiento generalmente consiste en antivirales orales y esteroides tópicos. Los antivirales tópicos no tienen papel en el tratamiento del VHZ. Aciclovir oral se puede usar, 800 mg cinco veces al día, durante siete a 14 días. También se pueden usar valaciclovir y famciclovir. Para el tratamiento del VHS, una buena regla general es duplicar las dosis de los medicamentos utilizados para la queratitis por VHS.7 Los antivirales orales que se inician dentro de las 72 horas posteriores al inicio de los síntomas pueden reducir la gravedad de la enfermedad y las complicaciones a largo plazo.6
1. Weiner G. Desmitificando el virus ocular del herpes simple. Red de ojos. www.aao.org/eyenet/article/demystifying-ocular-herpes-simplex-virus. Enero de 2013. Consultado el 11 de noviembre de 2019.
2. Uchio E, Takeuchi S, Itoh N, et al. Características clínicas y epidemiológicas de la conjuntivitis folicular aguda, con especial referencia a la causada por el herpes simple tipo 1. Br J Ophthalmol. 2000;84:968-972.
3. Academia Americana de Oftalmología. Panel de Córnea / Enfermedad Externa. Patrón de Práctica Preferido de Conjuntivitis. Academia Americana de Oftalmología: San Francisco, CA: 2018.
4. Wilhelmus K. Diagnóstico y tratamiento de la queratitis estromal por herpes simple. Córnea. 1987;6:286-91.
5. Puri L, Shrestha G, Shah D, et al. Manifestaciones oculares en herpes zóster oftálmico. Nepal J Ophthalmol. 2011;3:165-71.
6. Roat M. Herpes zoster ophthalmicus. Merck manual. www.merckmanuals.com/professional/eye-disorders/corneal-disorders/herpes-zoster-ophthalmicus. August 2018. Accessed November 11, 2019.
7. American Academy of Ophthalmology. Herpes zoster ophthalmicus. www.aao.org/focalpointssnippetdetail.aspx?id=8367b620-245c-4ebf-89e7-eca0c8d35aa3. Accessed November 11, 2019.
Episcleritis
Any discussion of the red eye must include episcleritis. Esta es una inflamación aguda unilateral o bilateral de la esclerótica, la capa delgada de tejido conectivo suelto entre la conjuntiva y la esclerótica. La episcleritis puede ser difusa, sectorial o nodular, suele ser idiopática y autolimitada, pero a veces se asocia con enfermedades vasculares de colágeno sistémicas y enfermedades autoinmunes.
Una causa subyacente se encuentra en aproximadamente un tercio de los casos.45 Estas afecciones incluyen artritis reumatoide, enfermedad de Crón, colitis ulcerosa, artritis psoriásica, lupus eritematoso sistémico, artritis reactiva, policrondritis recidivante, espondilitis anklilosante, poliarteritis nodosa, enfermedad de Beçhet, síndrome de Cogan y granulomatosis de Wegener.46 Algunas infecciones también están relacionadas con la episcleritis, como la enfermedad de Lyme, la fiebre por arañazo de gato, la sífilis y el virus del herpes, pero son mucho menos comunes que las enfermedades vasculares de colágeno y autoinmunes.
La episcleritis se diagnostica comúnmente en mujeres jóvenes a de mediana edad y rara vez se diagnostica en niños. Los pacientes con episcleritis se quejan de incomodidad o irritación (en lugar de dolor ocular verdadero), enrojecimiento y edema en el área afectada sobre la esclerótica. La agudeza visual no se ve afectada y rara vez hay secreción o fotofobia. La episcleritis se describe como difusa, donde la totalidad o parte de la episclera está inflamada, o nodular, donde la inflamación se limita a un área con la presencia de un nódulo rojo bien definido, no móvil. La episcleritis difusa ocurre en aproximadamente el 70% de los casos, mientras que la episcleritis nodular ocurre en aproximadamente el 30%.La episcleritis nodular a menudo es más incómoda que una episcleritis difusa y tarda más en resolverse.
La afección es autolimitante, generalmente sigue su curso en unos pocos días, mientras que la forma nodular puede durar semanas. Muchos pacientes pueden requerir tratamiento para el enrojecimiento y la incomodidad. Compresas frías y lágrimas artificiales proporcionan alivio sintomático. Los medicamentos antiinflamatorios no esteroideos tópicos (AINE) y los esteroides se usan para tratar los síntomas persistentes. En raras ocasiones, pueden ser necesarios esteroides sistémicos. El tratamiento inmunosupresor para controlar un trastorno autoinmune subyacente es el último recurso para los casos resistentes.48 Aunque la episcleritis suele ser una afección benigna con un buen pronóstico, puede haber algunos casos en los que la comunicación con el reumatólogo del paciente esté en orden.
La conjuntivitis abarca una amplia gama de enfermedades que ocurren en todo el mundo. Rara vez causa pérdida permanente de la visión, pero su impacto en la calidad de vida de los pacientes puede ser considerable. Puede hacer que falten al trabajo o a la escuela, por no mencionar su efecto en su billetera.49 Nuestro deber clínico es diagnosticar adecuadamente y, cuando sea necesario, tratar esta afección, cualquiera que sea su origen, con un enfoque dirigido.
El Dr. Bowling ha recibido el Premio Bernard Kahn Memorial de la Asociación de Optometría de Georgia por su destacado servicio a la profesión de optometría.
1. Azari AA, Barney NP. Conjuntivitis: una revisión sistemática de diagnóstico y tratamiento. JAMA. 2013;310:1721-9.
2. Ryder E, Benson S. Conjuntivitis. StatPearls. Isla del Tesoro (FL): StatPearls Publishing; 2019.
3. Sheikh A, Hurwitz B. Antibióticos tópicos para la conjuntivitis bacteriana aguda: revisión sistemática Cochrane y metanálisis. Br J Gen De La Práctica. 2005;55(521):962-4.
4. Ramirez D, Porco T, Lietman T, et al. Epidemiología de la conjuntivitis en los servicios de urgencias de los Estados Unidos. JAMA Ophthalmol. 2017;135(10):1119-21.
5. Patel PB, Diaz MC, Bennett JE, et al. Características clínicas de la conjuntivitis bacteriana en niños. Acad Emerg Med. 2007;14(1);1-5.
6. Alfonso SA, Fawley JD, AlexaLu X. Conjuntivitis. Prim Care 2015; 42 (3): 325-45.
7. Leung A, Hon K, Wong A, et al. Conjuntivitis bacteriana en la infancia: Etiología, manifestaciones clínicas, diagnóstico y manejo. Medicamento para la Alergia Reciente Pat Inflamm Discov. 2018;12(2):120-7.
8. Fitch C, Rapoza P, Owens S, et al. Epidemiología y diagnóstico de conjuntivitis aguda en un hospital del centro de la ciudad. Oftalmol. 1989;96(8):1215-20.
9. O’Brien T, Jeng B, McDonald M, et al. Conjuntivitis aguda: verdad y conceptos erróneos. Curr Med Reg Opin. 2009;25(8):1953-61.
10. Rubenstein J, Spektor T. Conjuntivitis: infecciosa y no infecciosa. In: Yanoff M, Duker JS, eds. Oftalmología. 5th ed. Filadelfia: Elsevier; 2019: 183-191.
11. Mahood AR, Narang AT. Diagnóstico y manejo del ojo rojo agudo. Emer Clin North Am. 2008;26(1):35-55.
12. Academia Americana de Oftalmología. Panel de Córnea / Enfermedad Externa. Patrón de Práctica Preferido de Conjuntivitis. Academia Americana de Oftalmología: San Francisco, CA: 2018.
13. Sambursky R, Tauber S, Schippa F, et al. El detector adeno de RPS para el diagnóstico de conjuntivitis adenoviral. Oftalmol. 2006;113(10):1758-64.
14. Udeh B, Schneider J, Ohsfeldt R. Rentabilidad de una prueba en el punto de atención para conjuntivitis adenoviral. Am J Med Sci. 2008;336(3):254-64.
15. Kaufman HE. Avances en adenovirus: Nuevas opciones diagnósticas y terapéuticas. Curr Opin Ophthalmol. 2011;22(4):290-3.
16. Adhikary A, Banik U. Adenovirus humano tipo 8: el principal agente de queratoconjuntivitis epidémica (EKC). J Clin Virol. 2014;61(4):477-86.
17. Hovding G. Conjuntivitis bacteriana aguda. Acta Ophthalmol. 2008;86(1):5-17.
18. Azar M, Dhaliwal D, Bower K, et al. Posibles consecuencias de estrechar la mano a sus pacientes con queratoconjuntivitis epidémica. Am J Ophthalmol. 1996;121(6):711-2.
19. Calkavur S, Olukman O, Ozturk A, et al. Queratoconjuntivitis adenoviral epidémica posiblemente relacionada con procedimientos oftalmológicos en una unidad de cuidados intensivos neonatales: lecciones de un brote. Epidemiol Oftálmico. 2012;19(6);371-9.
20. Skevaki C, Galani J, Pararas M, et al. Tratamiento de la conjuntivitis viral con medicamentos antivirales. Droga. 2011;71(3):331-47.
21. Cronau H, Kankanala R, Mauger T. Diagnóstico y manejo de los ojos rojos en atención primaria. Médico de Familia. 2010;81(2):137-44.
22. Chronister D, Kowalski R, Mah F, et al. Una comparación in vitro independiente de povidona yodada y esterilida. J Ocul Pharmaco Thera. 2010;26(3):277-80.
23. Pepose J, Ahuja A, Liu W, et al. Ensayo aleatorizado controlado de fase 2 de suspensión oftálmica de povidona yodada / dexametasona para el tratamiento de la conjuntivitis adenoviral. Soy J Oftalmol. 2018;194(10):7-15.
24. Chen F, Chang T, Cavoto K. Tendencias demográficas y microbiológicas de pacientes en conjuntivitis bacteriana en niños. J AAPOS. 2018;22(1):66-7.
25. Willcox M, Holden B. Infecciones corneales relacionadas con lentes de contacto. Biosci Rep. 2001; 21 (4): 445-61.
26. Rietveld R, ter Riet G, Bindels P, et al. Predicción de la causa bacteriana en conjuntivitis infecciosa. BMJ. 2004;329(7459):206-10.
27. Conjuntivitis bacteriana Mannus M. In: Tasman W, Jaeger EA (eds.) Oftalmología Clínica de Duane. vol. 4. Filadelfia: JB Lippencott; 1990: 5.3-5.7.
28. Leonardi A, Motterle L, Bortolotti M, Alergia y ojo. Clin Exp Immunol. 2008; 153 (Suppl 1): 17-21.
29. Wong A, Barg S, Leung A. Conjuntivitis estacional y perenne. Medicamento para la Alergia Reciente Pat Inflamm Discov. 2009;3(2):118-27.
30. Conjuntivitis atópica de Bonini S. Allergy 2004; 59 (Suppl 78): 71-3.
31. Leonardi A, Bogacka E, Fauquert J, et al. Alergia ocular: reconocimiento y diagnóstico de trastornos de hipersensibilidad de la superficie ocular. Alergia. 2012;87(11):1327-37.
32. Leonardi S, del Gludice Miraglia M, la Rosa M, et al. Enfermedad atópica, sistema inmunitario y medio ambiente. Allergy Asthma Proc 2007; 28 (1-2): 410-7.
33. Alergia ocular Friedlander M. Curr Opin Allergy Clin Immunol. 2011;11(5):477-82.
34. Ben – Eli H, Solomon A. Antihistamínicos tópicos, estabilizadores de mastocitos y agentes de doble acción en alergia ocular: tendencias actuales. Curr Opin Allergy Clin Immunol. 2018;18(5):411-6.
35. Pflugfelder S, Maskin S, Anderson B, et al. Comparación multicéntrica, aleatorizada, doble enmascarada, controlada con placebo, de loteprednol etabonato en suspensión oftálmica al 0,5% y placebo para el tratamiento de la queratoconjuntivitis seca en pacientes con aclaramiento de lágrimas retardado. Am J Ophthalmol. 2004;138(3):444-57.
36. Constock T, Decory H. Avances en la terapia con corticosteroides para la inflamación ocular: etabonato de loteprednol. Int J Inflamm. 2012;2012:789623.
37. Starchenka S, Heath MD, Lineberry A, et al. Análisis del transcriptoma y perfil de seguridad de la respuesta clínica de fase temprana a una inmunoterapia alergoide con hierba adyuvada. Órgano de Alergia Mundial J. 2019;12(11):100087.
38. Maziak W, Behrens T, Brasky T, et al. Están aumentando el asma y las alergias en niños y adolescentes. Results from ISAAC phase I and phase II surveys in Munster, Germany. Alergia. 2003;58:572-79.
39. Welch D, Osler G, Nally L, et al. Secado ocular asociado con antihistamínicos orales (loratadina) en la población normal, una evaluación del efecto de dosis exagerado. Adv Exp Med Biol. 2002;506:1051-5.
40. Conjuntivitis de Kumar S. Vernal: una revisión importante. Acta Ophthalmol. 2009;87:133-47.
41. Vichyanond P, Pacharn P, Pleyer U, et al. Queratoconjuntivitis vernal: una enfermedad ocular alérgica grave con cambios en la remodelación. Pediatr Allergy Immunol 2014; 25: 314-22.
42. Barney NP. Queratoconjuntivitis vernal y atópica. In: Cornea: Fundamentals, Diagnosis and Management, 3rd ed. Krachner JA, Mannus MJ, Holland EJ, eds. San Louis: Mosby Elsevier; 2011:573.
43. Guglielmetti S, Dart J, Calder V. Queratoconjuntivitis atópica y dermatitis atópica. Curr Opin Allergy Clin Immunol. 2010;10(5):478-85.
44. Forister J, Forister E, Yeung K, et al. Prevalencia de complicaciones relacionadas con lentes de contacto: estudio de lentes de contacto de la UCLA. Lentes de Contacto para los Ojos. 2009;35(4):176-80.
45. Goldstein D, Tessler H. Episcleritis y escleritis. In: Yanoff M, Duker JS, eds. Ophthalmology, 3rd ed. Filadelfia: Elsevier 2009: 255-61.
46. Schonberg S, Slokkermans TJ. Episcleritis. StatPearls. Isla del Tesoro (FL): StatPearls Publishing; 2019.
47. Sainz de la Maza M, Molina N, Gonzalez-Gonzalez LA, et al. Características clínicas de una cohorte grande de pacientes con escleritis y epiescleritis. Oftalmol. 2012;119(1):43-50.
48. Salama A, Elsheikh A, Alweis R. ¿Es un ojo rojo preocupante? Episcleritis en el entorno de atención primaria. J Internado en el Hospital Comunitario Med Perspect. 2018;8(1):46-8.
49. Smith A, Waycaster C. Estimate of the direct and indirect cost of bacterial conjuntivitis in the United States. Oftalmol BMC. 2009;9:13.