conjuntivite é um termo geral que pode referir-se a qualquer um num espectro de doenças e distúrbios que afectam principalmente a conjuntiva. Os pacientes afetados apresentam queixa de vermelhidão ou “olho rosa” que é devido a dilatação dos vasos sanguíneos conjuntivais.1 podem também queixar-se de dor, comichão ou descarga. Enquanto a maioria dos casos são auto-limitantes e raramente resultam em perda de visão, alguns podem progredir e podem resultar em complicações oculares graves, e perda de visão não está fora de questão. Por esta razão, é essencial descartar as causas ameaçadoras do olho vermelho. adicionalmente, a conjuntivite pode derivar de raízes diferentes, e distingui-las pode ajudar a identificar opções de tratamento. Conjuntivite pode afetar pessoas de qualquer idade, grupo demográfico ou status socioeconômico.2 podemos categorizá-lo como agudo ou crônico e infeccioso ou não infeccioso, mas dentro desses existem várias subclassificações.2
Este artigo fornece uma explicação aprofundada de todos os tipos de conjuntivite que você provavelmente encontrará—e alguns que são bastante raros. Revisamos o protocolo de diagnóstico diferencial e gerimos cada um dos possíveis casos de conjuntivite.2
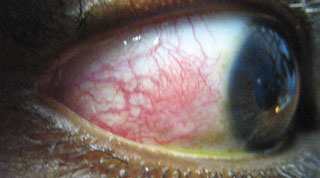
ste doente demonstra episclerite, uma apresentação associada a queixas de desconforto ou irritação (em vez de verdadeira dor ocular), vermelhidão e edema na área afectada sobre a esclera. Clique na imagem para ampliar.
etiologia e Epidemiologia
conjuntivite é a causa mais comum de vermelhidão e descarga ocular.Os três tipos mais comuns são virais, alérgicos e bacterianos.2 alergénios, toxinas e irritantes locais são responsáveis pela conjuntivite não infecciosa.Estima-se que a conjuntivite aguda de todas as causas ocorra em seis milhões de americanos por ano.3 as taxas mais elevadas estão entre as crianças com menos de sete anos, com a maior incidência ocorrendo entre o nascimento e quatro anos.2 outro pico ocorre nas mulheres com 22 anos de idade e nos homens com 28,4 anos de idade, as taxas globais de conjuntivite são ligeiramente mais elevadas nas mulheres do que nos homens.4 a incidência sazonal máxima ocorre em crianças em março e em outros grupos etários em Maio, e esta ocorrência sazonal é consistente em todas as regiões geográficas, independentemente de alterações climáticas ou padrões climáticos.4 a conjuntivite alérgica é a causa mais frequente, afectando 15% a 40% da população, e é observada com maior frequência na primavera e no verão. Conjuntivite bacteriana aguda é a segunda mais comum e suas taxas são mais altas de dezembro a abril.Os vírus de 1,4-7
virais
causam até 80% de todos os casos de conjuntivite aguda, com muitos casos mal diagnosticados como conjuntivite bacteriana.8,9 entre 65% e 90% da conjuntivite viral (VC) são causadas por adenovírus e produzem as três apresentações mais comuns associadas com VC; conjuntivite folicular, febre faringoconjuntiva e Queratoconjuntivite epidémica.A conjuntivite folicular é a forma mais suave de uma infecção conjuntival viral. Tem um início agudo, inicialmente unilateral com o segundo olho se envolvendo em uma semana. Apresenta uma descarga aquosa, vermelhidão conjuntival, reacção folicular e uma linfadenopatia pré-auricular no lado afectado. A maioria dos casos resolvem-se espontaneamente.A febre Faringoconjuntival caracteriza-se por uma febre elevada que surge subitamente, bem como uma dor de garganta, aumento dos gânglios linfáticos periauriculares e uma conjuntivite bilateral. a ceratoconjuntivite epidémica, a mais grave das duas, apresenta uma linfadenopatia ipsilateral, vermelhidão conjuntival, inchaço e descarga aquosa.Linfadenopatia é observada em até 50% dos casos de VC e é mais prevalente em VC do que conjuntivite bacteriana.9 laboratórios e culturas são raramente necessários para confirmar a conjuntivite bacteriana e é geralmente reservado para casos graves ou recalcitrantes.O teste rápido do antigénio no local está disponível para adenovirus e pode ser utilizado para confirmar as causas virais suspeitas de conjuntivite, para evitar o uso desnecessário de antibióticos. O teste Quidel QuickVue (Quidel) adenoviral conjuntivite é um teste rápido e imunocromatográfico para detecção visual e qualitativa de antigénios adenovirais directamente a partir do fluido ocular. Um estudo que comparou os testes rápidos de antigénios com a reacção em cadeia da polimerase e a cultura viral e a coloração imunofluorescente confirmatória revelou que os testes rápidos de antigénios tinham uma sensibilidade de 89% e uma especificidade de 94%.A conjuntivite Adenoviral é altamente contagiosa, com o risco de transmissão de aproximadamente 50%.14,15 a infecção é muitas vezes chamada de ceratoconjuntivite epidêmica devido à capacidade do adenovírus para infectar rapidamente membros da família, colegas ou colegas de trabalho. O vírus se espalha através do contato direto com os dedos, a água da piscina e itens pessoais e pode ser espalhado por até 14 dias.16-18 com taxas de transmissão tão elevadas, lavar as mãos é imperativo. Um estudo descobriu que 46% dos indivíduos infectados tinham culturas positivas cultivadas a partir de esfregaços das mãos.Os doentes com possível infecção adenoviral devem ser isolados de outros doentes no escritório e todos os instrumentos e superfícies devem ser desinfectados após uma potencial exposição.Embora não exista ainda um tratamento eficaz para a CV, as medidas de suporte para ajudar com os sintomas incluem lágrimas artificiais, anti-histamínicos tópicos e compressas frias.Os medicamentos antivíricos disponíveis não são úteis e os antibióticos tópicos não estão indicados.20,21 Povidona iodo—um antimicrobiano de largo espectro com altas taxas de occisão microbiana-pode ser usado em uma preparação oftálmica de 5% off-label para a gestão da conjuntivite adenoviral.De facto, está em investigação clínica uma suspensão oftálmica tópica de povidona iodo 0, 6% e dexametasona 0, 1%.Este medicamento tem o potencial de tratar os componentes virais e inflamatórios da infecção adenoviral, bem como as sequelas relacionadas com o sistema imunitário, tais como infiltrados subepiteliais.23

teste rápido do antigénio, usando dispositivos como este, pode prevenir o uso desnecessário de antibióticos. Estudos mostram que eles têm altas taxas de sensibilidade e especificidade. Clique na imagem para ampliar.
bacteriana
enquanto a conjuntivite viral é mais comum, a conjuntivite bacteriana (BC) pode ser mais de um desafio clínico. É a segunda causa infecciosa mais comum numa apresentação de conjuntivite.5,17 A. C. É muito mais comum em crianças do que em adultos, e os patógenos responsáveis pela BC variam de acordo com a faixa etária. A causa mais comum de BC em crianças é Haemophilus influenzae, seguida de Streptococcus pneumoniae e Moraxella catarrhalis.Infecções bacterianas em adultos são mais frequentemente de origem estafilocócica, com Staphylococcus aureus mais comumente encontrado em adultos, com um aumento na conjuntivite secundária a Staphylococcus aureus resistente à meticilina (MRSA).7 infecções Gram-negativas são mais prevalentes em lentes de contato, com Pseudomonas aeruginosa a causa mais comum neste grupo.Pseudomonas é também a causa mais provável de BC no paciente criticamente doente e hospitalizado.7 aC aguda em recém-nascidos é tipicamente o resultado de Neisseria gonorrhoeae e Chlamydia trachomatis.1
BC pode ser dividido em três apresentações clínicas: aguda, hiperacuta e crônica.Os agentes patogénicos mais comuns são os referidos Staphylococcus aureus, Streptococcus pneumoniae e Haemophilus influenzae.Os sinais e sintomas de AC aguda incluem o rápido início unilateral de olho vermelho, descarga purulenta ou mucopurulenta e edema conjuntival. O segundo olho normalmente se envolve um ou dois dias depois.10 as pálpebras bilaterais e as pálpebras coladas, uma falta de comichão, e nenhum histórico de exposição anterior à conjuntivite são fortes indicadores positivos da AC aguda.O tratamento agudo BC consiste em gotas ou pomadas de antibióticos tópicos. Enquanto as infecções BC são normalmente auto-limitantes dentro de uma a duas semanas de apresentação, a terapia antibiótica acelera a resolução e diminui a gravidade da doença.17 um antibiótico de largo espectro pode ser usado por cinco a sete dias. Nenhuma evidência clínica sugere que um antibiótico é melhor do que outro.O Hiperacute BC é mais frequentemente causado por Neisseria gonorrhoeae.A doença apresenta uma descarga purulenta grave, visão diminuída, muitas vezes inchaço das pálpebras, dor ocular na palpação e adenopatia preauricular. A infecção acarreta um risco elevado se o envolvimento da córnea e subsequente perfuração da córnea.1 culturas conjuntivais são fortemente recomendadas nesta apresentação. O regime terapêutico para a conjuntivite gonocócica inclui um grama de ceftriaxona intramuscular. Se estiver presente uma úlcera da córnea, recomenda-se a hospitalização com um grama de ceftriaxona IV durante três dias.A conjuntivite bacteriana crónica é utilizada para descrever qualquer conjuntivite que dure mais de três semanas, sendo Staphylococcus aureus, Moraxella lacunata e bactérias entéricas os culpados mais comuns.Uma conjuntivite estafilocócica crónica pode apresentar sinais incluindo vermelhidão conjuntival difusa com descarga mínima. Podem estar presentes papilas ou folículos, bem como envolvimento das pálpebras que podem apresentar vermelhidão, perda de lash, vasos sanguíneos pequenos dilatados, colaretes da tampa, hordeola recorrente e podem levar a úlceras da córnea marginais. O tratamento da BC crónica inclui terapia antimicrobiana e boa higiene da tampa. Gotas de azitromicina, eritromicina e pomadas de bacitracina são antibióticos tópicos eficazes. Se estiver presente uma inflamação grave, podem esfregar-se gotas ou pomadas antibióticas/esteróides em combinação nas margens da tampa.Os antibióticos da classe das tetraciclinas orais podem ser necessários para apresentações mais graves.10
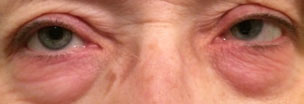
Este doente está a ter reacções alérgicas nas pálpebras e à sua volta, bem como na conjuntiva. Após a exposição a alergénios a pele torna-se vermelha, apertada e com comichão. Clique na imagem para ampliar.alergia Ocular é uma condição comum observada na prática clínica. As doenças alérgicas aumentaram drasticamente nas últimas décadas, com o aumento considerado como sendo causado por uma série de fatores, incluindo genética, aumento da poluição atmosférica em áreas urbanas, animais de estimação e exposição na primeira infância.28-30 conjuntivite Alérgica é um termo geral que engloba a conjuntivite alérgica sazonal (SAC), conjuntivite alérgica perene (PAC), ceratoconjuntivite vernal (VKC) e conjuntivite atópica (AKC). Lentes de contato ou próteses oculares associadas à conjuntivite papilar gigante (GPC) são frequentemente incluídas neste grupo, ainda que a GPC não é uma doença alérgica verdadeira, mas um transtorno de micro-trauma ocular mais crônico.31
SAC e PAC são as formas mais comuns de alergias oculares, afectando 15% a 20% da população.Podem ser documentados anticorpos IgE específicos em quase todos os casos de Cap e Cap.A patogénese da conjuntivite alérgica é, de um modo geral, uma reacção de hipersensibilidade mediada pela IgE, em que os alergénios interagem com a IgE ligada a mastócitos sensibilizados, causando a degranulação. Esta degranulação celular do mastro causa níveis aumentados de histamina, prostaglandinas e leucotrienos e também induz a ativação de células endoteliais vasculares, que por sua vez expressam quimioquinas e moléculas de adesão. Esta reacção em fase inicial dura clinicamente 20 a 30 minutos.32 a libertação de quimiocina inicia o recrutamento de células inflamatórias para a mucosa conjuntival, o que leva à reacção alérgica de fase tardia, caracterizada pela infiltração de células inflamatórias, ocorrendo algumas horas após a activação inicial da célula do mastro.Os sinais e sintomas são os mesmos no saco ou cap. O saco é geralmente causado por pólens aerotransportadas que ocorrem na primavera e verão e diminuem no inverno. O CAP ocorre ao longo do ano com exposição a alergénios a que o doente é sensível. As características clínicas do saco e do Cap consistem em comichão, vermelhidão e inchaço. A comichão é um sintoma consistente tanto do saco como do Cap. Um velho ditado se aplica aqui: “se faz comichão, é alergia.”Felizmente, o envolvimento da córnea é raro.geralmente ocorrem reacções alérgicas de contacto na pele, incluindo as pálpebras, mas a conjuntiva também pode ver reacções alérgicas de contacto. Após a exposição a alergénios a pele torna-se vermelha, apertada e com comichão. O tratamento inclui evitar o contacto com o agente ofensor. Anti-histamínicos orais e tópicos, esteróides tópicos e compressas frias podem ajudar a aliviar os sintomas.
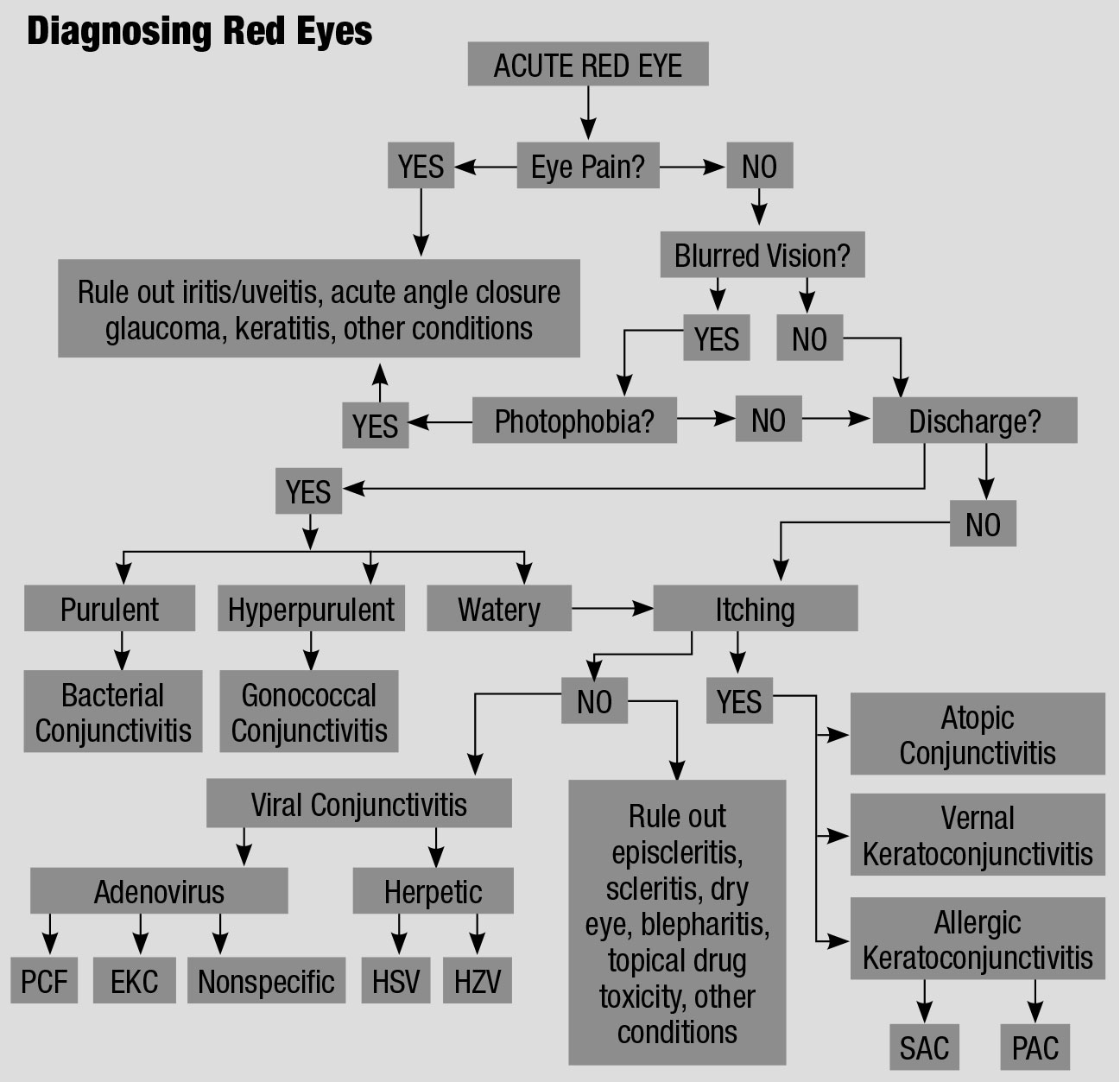
Este fluxograma para o diagnóstico diferencial de um olho vermelho, adaptado de várias fontes, explica uma abordagem ordenada para o tratamento destes pacientes irritados.61,62 clique na mesa para ampliar.
Opções de Tratamento para a Conjuntivite Alérgica
O primeiro tratamento para todos os tipos de AC é para evitar o alérgeno agressor, se possível, o que é difícil, se o agente não é facilmente conhecido. As lágrimas artificiais proporcionam uma barreira entre o agente ofensivo e a conjuntiva, e ajudam a diluir e a lavar o alergénio da superfície ocular. manter as lágrimas refrigeradas também proporciona alívio relaxante, assim como compressas frias. A terapêutica farmacológica consiste em agentes anti-alérgicos tais como anti-histamínicos, estabilizadores de mastócitos e medicamentos de acção dupla. Devido à sua curta duração de Acção, os anti-histamínicos tópicos requerem doses frequentes, até quatro vezes por dia. Os anti-histamínicos combinados / descongestionantes são mais eficazes do que os anti-histamínicos isolados.Os descongestionantes são principalmente vasoconstritores e, embora sejam eficazes na redução da vermelhidão, só devem ser utilizados para alívio a curto prazo e não são recomendados para utilização em doentes com glaucoma de ângulo estreito. Os estabilizadores celulares dos mastócitos não aliviam os sintomas existentes e são utilizados profilacticamente para prevenir a degranulação celular dos mastócitos.os medicamentos mais frequentemente utilizados para a terapêutica alérgica ocular são os agentes de Acção múltipla que exercem múltiplos efeitos farmacológicos. Estes incluem olopatadina, Cetotifeno, azelastina, epinastina e bepostatina. Estes medicamentos são os medicamentos de escolha para fornecer alívio sintomático rápido aos pacientes que sofrem de AC. Quando estes medicamentos não produzem o controle desejado, o próximo passo são agentes anti-inflamatórios. Medicamentos anti-inflamatórios não esteróides (AINEs) podem ser adicionados para reduzir os sintomas. os esteróides são os medicamentos mais potentes usados na AC e são eficazes no tratamento de apresentações agudas e crônicas.No entanto, tal como acontece com qualquer medicação, existem limitações no uso de esteróides, incluindo a cicatrização tardia da ferida, infecção secundária, pressão intra-ocular elevada e formação de Cataratas. Devido a estes potenciais efeitos adversos, é apropriado um curto curso de terapêutica com esteróides. A avaliação da lente intraocular de base e as medições da PIO devem ser feitas se for necessário um curso prolongado de esteroides.A imunoterapia pode ser eficaz no tratamento dos sintomas oculares da AC e pode ser considerada para o controlo da AC a longo prazo.Anti-histamínicos orais são frequentemente utilizados para tratar sintomas de alergia nasal e ocular. Os novos anti-histamínicos de segunda geração (cetirizina, fexofenadina, loratadina) são preferidos uma vez que produzem menos efeitos secundários, especialmente menos sonolência, mas podem produzir secura ocular que pode na verdade piorar os sintomas de alergia ocular, e os investigadores sugerem que o uso concomitante de gotas tópicas pode tratar mais eficazmente os sintomas de alergia ocular.38,39
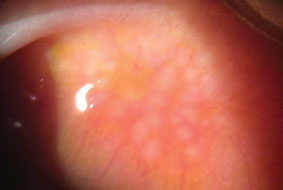
conjuntivite papilar gigante causa esta inflamação caracterizada por hipertrofia papilar da conjuntiva tarsal superior. Clique na imagem para ampliar.
Vernal
VKC é uma doença de climas quentes (mais comum nos trópicos) e meses quentes, mas não é incomum ver o paciente ocasional VKC na América do Norte.40 na sua maioria crianças e adultos jovens, tipicamente machos, com uma história de atopia são afetados.Os sintomas incluem prurido ocular (que pode ser bastante intenso), vermelhidão, inchaço e descarga. Os pacientes podem muitas vezes ter fotofobia. Os sinais mais característicos são as papilas “cobblestone” na conjuntiva tarsal superior, facilmente vistas na eversão da tampa, com descarga mucosa.42
a córnea pode ser afectada na VKC. Os pontos de Trantas (aglomerados de eosinófilos necróticos) podem aparecer no limbus quando o VKC está activo e diminui quando os sintomas diminuem.33 úlceras de escudo não-inflamáveis podem estar presentes na córnea superior. A queratite epitelial da córnea pode estar presente e pode evoluir para macroerosões, Úlceras e placas da córnea.28
atópico
AKC é uma doença inflamatória crónica bilateral das pálpebras e da superfície ocular e a “contrapartida ocular” da dermatite atópica ou eczema atópico.Os achados oculares podem incluir injecção conjuntival ligeira a grave e inchaço. Papilas gigantes e pontos Trantas podem ou não estar presentes, mas cicatrizes conjuntivais é comum. Os doentes com AKC podem também desenvolver cataratas atópicas e não é invulgar que os doentes com AKC sejam submetidos a uma cirurgia de catarata em tenra idade.43 tanto o VKC como o AKC podem apresentar papilas gigantes e pontos Trantas. VKC resolve por 20 anos, enquanto AKC pode persistir ao longo da vida.33
conjuntivite papilar gigante
GPC é uma inflamação conjuntival caracterizada por hipertrofia papilar da conjuntiva Tarso superior semelhante à VKC, mas sem envolvimento da córnea.33 GPC pode ser causada por suturas limbais, próteses oculares e lentes de contacto.44 assim, a GPC não é uma doença alérgica verdadeira, uma vez que o impulso para as alterações conjuntivais papilares são material inerte e não alergénios.se a conjuntivite do seu doente não está relacionada com o adenovírus, pode ser um dos quase 50 000 casos novos ou recorrentes de conjuntivite relacionada com herpes simplex (HSV), diagnosticada anualmente nos Estados Unidos.1 HSV compreende 1,3% a 4,8% de todos os casos de conjuntivite aguda.Pode começar a distingui-lo da conjuntivite adenoviral porque o HSV é quase sempre unilateral, enquanto o adenoviral é geralmente bilateral.2 em HSV, pode estar presente conjuntivite folicular, descarga aquosa e lesões vesiculosas das pálpebras.
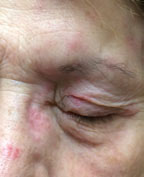
ste doente apresenta herpes zoster vírus da testa com envolvimento ocular. O olho está envolvido em aproximadamente 75% dos casos quando o nervo nasociliário é afetado. Clique na imagem para ampliar. ao contrário do tratamento com conjuntivite adenoviral, os antivirais tópicos e orais são usados para encurtar a duração da doença HSV.3 Os tratamentos tópicos incluem trifluridina 1% uma gota a cada duas horas, reduzida para cinco vezes por dia após três a sete dias, ou ganciclovir 0, 15% gel cinco vezes por dia. Os tratamentos orais incluem aciclovir 400 mg três a cinco vezes ao dia em adultos, valciclovir 500 mg três vezes ao dia ou famciclovir 250 mg três vezes ao dia.1 Evitar uso tópico de esteróides em HSV, como eles aumentam o vírus e podem causar danos.O vírus responsável pela herpes zoster (HZV), é uma reactivação de uma infecção por varicela zoster (varicela zoster) e pode invadir tecidos oculares, com as pálpebras mais frequentemente envolvidas seguidas pela conjuntiva.5 HZV da testa envolve o olho em aproximadamente 75% dos casos em que o nervo nasociliário é afetado.Os doentes com envolvimento da pálpebra ou os que apresentam vesículas na extremidade do nariz (o sinal Hutchinson) devem ser cuidadosamente examinados, uma vez que o VZH é quase sempre acompanhado de envolvimento ocular. Enquanto o sinal Hutchinson é um biomarcador, não é sensível nem específico, e envolvimento ocular pode ocorrer mesmo se o sinal Hutchinson estiver ausente.O tratamento consiste geralmente em antivirais orais e esteróides tópicos. Antivirais tópicos não têm papel no tratamento de HZV. O aciclovir Oral pode ser utilizado, 800 mg cinco vezes por dia, durante sete a 14 dias. Valaciclovir e famciclovir também podem ser utilizados. Para o tratamento de HZV, uma boa regra de polegar é dobrar as doses dos medicamentos utilizados para a queratite HSV.Os antivirais orais iniciados dentro de 72 horas após o início dos sintomas podem reduzir a gravidade da doença e complicações a longo prazo.6
1. Weiner G. desmistificando o vírus do herpes ocular simplex. EyeNet. www.aao.org/eyenet/article/demystifying-ocular-herpes-simplex-virus. janeiro de 2013. Acessado Em 11 De Novembro De 2019.2. Uchio E, Takeuchi S, Itoh N, et al. Características clínicas e epidemiológicas da conjuntivite folicular aguda, com especial referência à causada por herpes simplex tipo 1. Br J Ophthalmol. 2000;84:968-972.3. American Academy of Ophthalmology. Painel Da Córnea / Doença Externa. A Conjuntivite Preferiu O Padrão De Prática. American Academy of Ophthalmology: San Francisco, CA: 2018.4. Wilhelmus K. diagnóstico e tratamento da queratite estromal herpes simplex. Cornea. 1987;6:286-91. 5. Puri L, Shrestha G, Shah D, et al. Manifestações oculares em herpes zoster oftalmicus. Nepal J Ophthalmol. 2011;3:165-71.
6. Roat M. Herpes zoster ophthalmicus. Merck manual. www.merckmanuals.com/professional/eye-disorders/corneal-disorders/herpes-zoster-ophthalmicus. August 2018. Accessed November 11, 2019.
7. American Academy of Ophthalmology. Herpes zoster ophthalmicus. www.aao.org/focalpointssnippetdetail.aspx?id=8367b620-245c-4ebf-89e7-eca0c8d35aa3. Accessed November 11, 2019.
Episcleritis
Any discussion of the red eye must include episcleritis. Trata-se de uma inflamação unilateral ou bilateral aguda da perisclera, a fina camada de tecido conjuntivo solto entre a conjuntiva e a esclera. A episclerite pode ser difusa, sectorial ou nodular, é geralmente idiopática e auto-limitante, mas às vezes está associada com doenças vasculares do colágeno sistêmico e doenças auto-imunes.
uma causa subjacente é encontrada em cerca de um terço dos casos.45 Estas condições incluem artrite reumatóide, doença de Chron, colite ulcerativa, artrite psoriática, lúpus eritematoso sistêmico, artrite reativa, recidivante polychrondritis, anklylosing anquilosante, poliarterite nodosa, Beçhet doença, a síndrome de Cogan e Granulomatose de wegener.Algumas infecções estão também relacionadas com a episclerite, incluindo a doença de Lyme, febre do arranhão do gato, sífilis e vírus herpes, mas são muito menos comuns do que as doenças vasculares e auto-imunes do colágeno.A Episclerite é frequentemente diagnosticada em mulheres jovens ou de meia-idade e raramente é diagnosticada em crianças. Doentes com episclerite queixam-se de desconforto ou irritação (em vez de verdadeira dor ocular), vermelhidão e edema na área afectada sobre a esclera. A acuidade Visual não é afetada e raramente há descarga ou fotofobia. A episclerite é descrita como difusa, onde toda ou parte da episclera é inflamada, ou nodular, onde a inflamação é confinada a uma área com a presença de um nódulo vermelho bem definido, Não móvel. A episclerite difusa ocorre em cerca de 70% dos casos, enquanto a episclerite nodular ocorre em aproximadamente 30%.A episclerite Nodular é muitas vezes mais desconfortável do que uma episclerite difusa e demora mais tempo a resolver.
a condição é auto-limitante, geralmente executando seu curso em alguns dias, enquanto a forma nodular pode durar semanas. Muitos doentes podem necessitar de tratamento para a vermelhidão e desconforto. Compressas frias e lágrimas artificiais proporcionam alívio sintomático. Medicamentos anti-inflamatórios não esteróides tópicos (AINEs) e esteróides são usados para sintomas persistentes. Raramente, esteróides sistêmicos podem ser necessários. O tratamento imunossupressor para controlar uma doença auto-imune subjacente é o último recurso para casos resistentes.Embora a episisclerite seja geralmente uma condição benigna com um bom prognóstico, pode haver alguns casos em que a comunicação com o reumatologista do paciente está em ordem. a conjuntivite abrange uma vasta gama de doenças que ocorrem em todo o mundo. Raramente causa perda de visão permanente, mas o seu impacto na qualidade de vida dos doentes pode ser considerável. Pode fazê-los perder o trabalho ou a escola, já para não falar do seu efeito na carteira.49 nosso dever clínico é diagnosticar adequadamente e, quando necessário, tratar esta condição, seja qual for a sua origem, com uma abordagem orientada.
Dr. Bowling é um antigo receptor do Prêmio Memorial Bernard Kahn da Georgia Optometric Association por um excelente serviço à profissão optométrica.
1. Azari AA, Barney NP. Conjuntivite: uma revisão sistemática do diagnóstico e do tratamento. JAMA. 2013;310:1721-9.2. Ryder E, Benson S. Conjuntivite. Pulseiras. Ilha do Tesouro (FL): StatPearls Publishing; 2019. 3. Sheikh a, Hurwitz B. tópicos antibioticos para a conjuntivite bacteriana aguda: Cochrane systematic review and meta-analysis. Prática Br J Gen. 2005;55(521):962-4.4. Ramirez D, Porco T, Lietman T, et al. Epidemiologia da conjuntivite nos Serviços de emergência dos EUA. JAMA Ophthalmol. 2017;135(10):1119-21.5. Patel PB, Diaz MC, Bennett JE, et al. Características clínicas da conjuntivite bacteriana em crianças. Acad Emerg Med. 2007;14(1);1-5.6. Alfonso SA, Fawley JD, AlexaLu X. conjuntivite. Prim Care 2015; 42 (3):325-45.7. Leung A, Hon K, Wong A, et al. Conjuntivite bacteriana na infância: etiologia, manifestações clínicas, diagnóstico e gestão. Recente Medicamento Antialérgico Pat Inflamm, Discov. 2018;12(2):120-7.8. Fitch C, Rapoza P, Owens S, et al. Epidemiologia e diagnóstico de conjuntivite aguda num hospital do centro da cidade. Oftalmol. 1989;96(8):1215-20.9. O’Brien T, Jeng B, McDonald M, et al. Conjuntivite aguda: verdade e equívocos. Curr Med Reg Opin. 2009;25(8):1953-61.10. Rubenstein J, Spektor T. conjuntivite: infecciosa e não-infecciosa. In: Yanoff M, Duker JS, eds. Oftalmologia. 5th ed. Philadelphia: Elsevier; 2019: 183-191.11. Mahood AR, Narang AT. Diagnóstico e gestão do olho vermelho agudo. Emer Clin North Am. 2008;26(1):35-55.12. American Academy of Ophthalmology. Painel Da Córnea / Doença Externa. A Conjuntivite Preferiu O Padrão De Prática. American Academy of Ophthalmology: San Francisco, CA: 2018.13. Sambursky R, Tauber S, Schippa F, et al. O detector RPS adeno para diagnosticar conjuntivite adenoviral. Oftalmol. 2006;113(10):1758-64.14. Udeh B, Schneider J, Ohsfeldt R. Custo-eficácia de um teste de ponto de cuidado para a conjuntivite adenoviral. Am J Med Sci. 2008;336(3):254-64.15. Kaufman HE. Adenovirus advances: New diagnostic and therapeutic options. Curr Opin Ophthalmol. 2011;22(4):290-3.16. Adhikary A, Banik U. Human adenovirus type 8: the major agent of epidemic keratoconjuntivitis (EKC). J Clin Virol. 2014;61(4):477-86.17. Hovding G. conjuntivite bacteriana aguda. Acta Ophthalmol. 2008;86(1):5-17.18. AZO M, Dhaliwal D, Bower K, et al. Possíveis consequências de apertar a mão aos seus pacientes com ceratoconjuntivite epidémica. Am J Ophthalmol. 1996;121(6):711-2.19. Calkavur S, Olukman o, Ozturk A, et al. Epidemic adenoviral keratoconjuntivitis possibly related to ophthalmological procedures in a neonatal intensive care unit: lessons from an outbreak. Epidemiol Oftálmico. 2012;19(6);371-9.
20. Skevaki C, Galani J, Pararas M, et al. Tratamento da conjuntivite viral com medicamentos antivirais. Droga. 2011;71(3):331-47.21. Cronau H, Kankanala R, Mauger T. Diagnosis and management of red eye in primary care. Sou Médico Da Família. 2010;81(2):137-44.22. Chronister D, Kowalski R, Mah F, et al. Uma comparação in vitro independente de iodo de povidona e esteróide. J Ocul Pharmaco Thera. 2010;26(3):277-80.23. Pepose J, Ahuja A, Liu W, et al. Ensaio de Fase 2, aleatorizado e controlado, de suspensão oftálmica de povidona iodo/dexametasona para o tratamento da conjuntivite adenoviral. Sou O J Opthalmol. 2018;194(10):7-15.24. Chen F, Chang T, Cavoto K. Patient demographic and microbiology trends in bacterial conjuntivitis in children. JAPAS. 2018;22(1):66-7.25. Willcox M, Holden B. Infecções da córnea relacionadas com lentes de contacto. Biosci Rep. 2001; 21 (4):445-61.26. Rietveld R, ter Riet G, Bindels P, et al. Previsão da causa bacteriana na conjuntivite infecciosa. BMJ. 2004;329(7459):206-10.27. Mannus M. conjuntivite bacteriana. In: Tasman W, Jaeger EA (eds.) Duane’s Clinical Ophthalmology. volume. 4. Philadelphia: JB Lippencott; 1990: 5.3-5.7.28. Leonardi a, Motterle L, Bortolotti M, Allergy and The eye. Clin Exp Immunol. 2008; 153(Suppl 1): 17-21.29. Wong A, Barg S, Leung A. conjuntivite sazonal e perene. Recente Medicamento Antialérgico Pat Inflamm, Discov. 2009;3(2):118-27.
30. Bonini S. conjuntivite atópica. Allergy 2004; 59(Suppl 78): 71-3.31. Leonardi A, Bogacka e, Fauquert J, et al. Alergia Ocular: reconhecimento e diagnóstico de distúrbios de hipersensibilidade da superfície ocular. Alergia. 2012;87(11):1327-37.32. Leonardi S, del Gludice Miraglia M, La Rosa M, et al. Doenças atópicas, sistema imunológico e o ambiente. Allergy Asthma Proc 2007; 28 (1-2):410-7.33. Friedlander M. alergia Ocular. Curr Opin Allergy Clin Immunol. 2011;11(5):477-82.34. Ben-Eli H, Solomon A. Anti-histamínicos tópicos, estabilizadores de mastócitos e agente de dupla acção em alergia ocular: tendências actuais. Curr Opin Allergy Clin Immunol. 2018;18(5):411-6.35. Pflugfelder S, Maskin s, Anderson B, et al. Um estudo randomizado, duplo-cego, controlado por placebo, multicêntrico comparação de etabonato de loteprednol suspensão oftálmica 0,5% e placebo para o tratamento da ceratoconjuntivite sicca em pacientes com retardo lágrima folga. Am J Ophthalmol. 2004;138(3):444-57.36. Constock T, Decory H. avanços na terapêutica com corticosteróides para inflamação ocular: etabonato de loteprednol. Int J Inflamm. 2012;2012:789623. 37. Starchenka S, Heath MD, Lineberry A, et al. Análise transcriptoma e perfil de segurança da resposta clínica em fase inicial a uma imunoterapia alergóide de erva adjuvante. World Allergy Organ J. 2019; 12 (11):100087. 38. Maziak W, Behrens T, Brasky T, et al. A asma e as alergias em crianças e adolescentes estão a aumentar. Resultados das pesquisas de fase I e fase II de ISAAC em Munster, Alemanha. Alergia. 2003;58:572-79.39. Welch D, Osler G, Nally L, et al. Secagem Ocular associada a anti-histamínicos orais (loratadina) na população normal – avaliação do efeito de dose exagerado. Adv Exp Med Biol. 2002;506:1051-5.40. Kumar S. Vernal conjuntivitis: a major review. Acta Ophthalmol. 2009;87:133-47.41. Vichyanond P, Pacharn P, Pleyer U, et al. Queratoconjuntivite Vernal: uma doença ocular alérgica grave com alterações na remodelação. Pediatr Allergy Immunol 2014; 25: 314-22.42. Barney NP. Queratoconjuntivite carnal e atópica. In: Cornea: Fundamentals, Diagnosis and Management, 3rd ed. Krachner JA, Mannus MJ, Holland EJ, eds. St. Louis: Mosby Elsevier; 2011: 573.43. Guglielmetti S, Dart J, Calder V. Queratoconjuntivite atópica e dermatite atópica. Curr Opin Allergy Clin Immunol. 2010;10(5):478-85.44. Forister J, Forister e, Yeung K, et al. Prevalence of contact lens-related complications: UCLA contact lens study. Lente De Contacto Visual. 2009;35(4):176-80.45. Goldstein D, Tessler H. Episclerite e Esclerite. In: Yanoff M, Duker JS, eds. Ofthalmology, 3rd ed. Philadelphia: Elsevier 2009: 255-61.46. Schonberg S, Slokkermans TJ. Episclerite. Pulseiras. Ilha do Tesouro (FL): StatPearls Publishing; 2019. 47. Sainz de la Maza M, Molina N, Gonzalez-Gonzalez LA, et al. Características clínicas de uma grande coorte de doentes com esclerite e episclerite. Oftalmol. 2012;119(1):43-50.48. Salama A, Elsheikh a, Alweis R. isto é um olho vermelho preocupante? Episclerite no ambiente de cuidados primários. O Médico Interno Da Comunidade. 2018;8(1):46-8.49. Smith A, Waycaster C. Estimate of the direct and indirect cost of bacterial conjuntivitis in the United States. BMC Ophthalmol. 2009;9:13.