
Figure 1. Le CT vert (Vatech America) est un outil précieux au bureau pour le diagnostic et la planification du traitement. Il peut être utilisé pour la conception virtuelle et la mise en place d’implants dentaires et de restaurations finales.
Michael Tischler, rédacteur en chef des implants de Dentistry Today, DDS, mène une interview avec Timothy Kosinski, DDS.
Tim, je sais que vous placez beaucoup d’implants dentaires et que vous promouvez l’importance de poser les bases de ces implants avec une préparation appropriée des sites osseux avec des procédures de greffe osseuse. Veuillez nous parler un peu de votre propre expérience en dentisterie implantaire et de l’état de la dentisterie implantaire en ce qui concerne le médecin généraliste.
Dr Kosinski: Eh bien Michael, je pose des implants dentaires depuis 1985 et j’ai maintenant documenté le placement de plus de 13 000 implants dans mon cabinet. Les implants dentaires ont toujours été une partie importante de ma pratique, car cette option de traitement stable était tout simplement logique pour de nombreux patients lors de la restauration de dents manquantes ou de la correction d’une fonction compromise. Avec l’avènement d’Internet, nos patients sont devenus réceptifs à l’idée des implants dentaires. Ils viennent à la pratique avec des connaissances et le désir de remplir un espace édenté ou d’améliorer leur sourire, leur capacité à manger et leur qualité de vie globale. L’ensemble de l’industrie des implants a connu une révolution et nos coûts professionnels ont diminué, de sorte que les cliniciens sont maintenant en mesure de fournir un excellent service à des frais raisonnables. Au fur et à mesure que nos techniques et outils se sont améliorés, le temps consacré à ces procédures a également diminué et les pronostics à long terme se sont considérablement améliorés.
Je crois fermement que le médecin généraliste doit en apprendre davantage sur les aspects chirurgicaux et prothétiques de la dentisterie implantaire. Il existe de nombreux programmes qui aideront le médecin généraliste à accroître sa confiance et ses compétences dans la mise en œuvre réussie de la dentisterie implantaire dans la pratique générale.
Comment abordez-vous vos patients lors de la première introduction de l’option de traitement des implants dentaires?
Dr Kosinski: L’aspect le plus important pour commencer à discuter des implants dentaires avec nos patients est de les guider tout au long de la procédure. Qu’il s’agisse de retirer une dent non réparable et de greffer le site de la cavité (préservation de la cavité) ou d’extraire et de placer immédiatement l’implant (placement immédiat), le patient doit être informé du protocole de traitement et de ce qui lui arrivera une fois les procédures accomplies. Avec les techniques d’extraction atraumatique, nous pouvons facilement enlever les dents sans endommager l’aspect facial de l’os. Cela rend notre procédure plus simple et prévisible. Normalement, il y a peu d’inconfort postopératoire avec nos techniques modernes, et la plupart de nos patients sont positivement surpris des résultats.
Tim, vous parlez souvent des extractions atraumatiques et des techniques de greffage comme développement de site pour les implants dentaires. Qu’entendez-vous par extractions atraumatiques? Existe-t-il vraiment une telle technique?
Dr. Kosinski: Eh bien, nos extractions ne sont pas totalement atraumatiques. Nous devons encore anesthésier le patient et effectuer une extraction sur une dent jugée non réparable pour un certain nombre de raisons, telles qu’une carie sévère et / ou des problèmes parodontaux et des fractures non réparables. J’utilise un anesthésique tamponné (bicarbonate de sodium et lidocaïne) pour réduire l’inconfort de l’injection, puis j’utiliserai le plus souvent la pince Physique (GoldenDent) pour les extractions. L’utilisation correcte de ces pinces particulières ne me permet pas de faire pression sur la dent comme nous le ferions avec les techniques d’extraction conventionnelles. Beaucoup de mes patients sont étonnés de la facilité d’enlèvement des dents lors de l’utilisation de cet instrument et de cette technique.
Je pense également que le maintien de l’os facial est important, dans la mesure du possible, dans nos procédures d’extraction. Être atraumatique à l’os rend la greffe et la pose d’implants beaucoup plus faciles. Enfin, parce qu’il n’y a pas de compression des poignées de l’instrument — et donc pas de forces de l’avant—bras, du biceps ou de l’épaule – la procédure est également relativement « atraumatique” pour le clinicien.
D’accord, discutons plus en détail des pinces de physique et de la technique d’extraction associée puisque vous semblez vraiment aimer l’instrument.
Dr Kosinski: Oui, l’instrument comprend 2 composants : un bec et un pare-chocs. Le bec est un composant à bords plats en forme de pelle qui engage l’aspect lingual ou palatal de la dent de 1,0 à 3,0 mm sous-gingival. Le clinicien doit disposer d’un point d’achat solide pour utiliser efficacement cet instrument: S’il n’en existe pas, on peut en créer une à l’aide d’une fraise chirurgicale 557, aplatissant l’aspect lingual ou palatal de la racine jusqu’à ce qu’un point d’achat soit établi. C’est l’extrémité de travail de l’instrument. Le pare-chocs est placé le plus haut (ou le plus bas possible) dans le vestibule. Ce n’est pas l’extrémité de travail de l’instrument, mais plutôt un point d’appui ou un centre de rotation. Il permet au clinicien de faire tourner l’instrument uniquement avec le mouvement du poignet (pas de compression) et de créer une tension sur l’aspect lingual ou palatal. Cela crée une réponse physiologique qui décompose le ligament parodontal (PDL), permettant à la dent de remonter et de sortir de la cavité en utilisant peu de pression. Ensuite, pour terminer l’extraction, une paire plus conventionnelle de pinces antérieures à becs est utilisée pour saisir la racine de la dent et simplement l’extruder de la douille.

Figure 2. Un implant conique Hahn (Glidewell Laboratories), avant la mise en place.
 |
 |
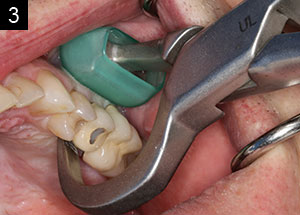
Figures 3 and 4. Physics Forceps (GoldenDent) are valuable instruments for atraumatic or minimally traumatic extractions of nonrestorable teeth.
 |
 |
| Figure 5. The OsteoGen Plug (Impladent, Ltd) is a calcium phosphate-based graft material that is simple to use without a membrane, providing excellent bone regeneration in socket sites. | Figure 6. Placing a Hahn Dental Implant in an immediate socket site. |
 |
 |

Figures 7 to 9. L’évaluation des défauts osseux est une partie importante de la dentisterie implantaire. Les défauts de la paroi faciale peuvent être corrigés de manière prévisible à l’aide de matériaux d’allogreffe et d’une membrane.
Donc, une fois la dent non réparable enlevée, que va-t-il ensuite?
Dr Kosinski: Je crois fermement au maintien de la hauteur et de la largeur des os après une extraction. Nous comprenons tous que l’os peut rétrécir après une extraction. L’os est aussi précieux que l’or pour moi en vue de la mise en place réussie d’implants dentaires, de sorte que la greffe peut être, et est souvent, une technique essentielle à apprendre et à maîtriser. Cependant, beaucoup d’entre nous peuvent avoir eu des résultats imprévisibles après l’extraction, il est donc important que nous suivions certaines règles pour assurer la formation osseuse après la greffe. Cela n’a rien à voir avec la chance, mais plutôt avec l’apprentissage et la mise en œuvre de procédures cliniques appropriées. Cela signifie être en contrôle du processus d’extraction, essayer de maintenir la quantité osseuse, greffer avec un matériau approprié, puis protéger cette greffe de l’invagination de l’épithélium.
Quel est le mécanisme de la greffe osseuse?
Docteur Kosinski: La greffe osseuse est possible parce que le tissu osseux, contrairement aux autres tissus du corps, a la capacité de se régénérer complètement, s’il dispose de l’espace dans lequel se développer. Au fur et à mesure que l’os natif se développe, il remplacera généralement complètement le matériau de greffe, ce qui donnera une région entièrement intégrée de nouvel os.
Alors, quelles sont les conséquences d’une perte osseuse non désirée?
Dr Kosinski: Les conséquences sont les suivantes: une diminution de la largeur et de la hauteur de l’os de soutien; l’attachement musculaire peut se déplacer près de la crête de la crête et, par conséquent, il peut y avoir élévation de la prothèse avec contraction des muscles mylohyoïde et buccinateur; et il peut y avoir une paresthésie résultante de la hauteur réduite de la crête édentée. Avec une perte osseuse importante, on peut également observer une esthétique diminuée des traits du visage et un risque accru de fracture mandibulaire.
Il y a beaucoup de confusion dans la profession lors de l’examen des procédures de greffe. Pouvez-vous en discuter un peu ?
Dr. Kosinski: Je suis d’accord avec vous Michael: Il y a beaucoup de confusion! Il existe de nombreux produits sur le marché, y compris les allogreffes, les xénogreffes et les matériaux synthétiques ou les alloplastes. Il y a une discussion sur les matériaux d’allogreffe cortico-spongieux et minéralisés et déminéralisés. Il y a des questions sur quand et où utiliser une membrane et quel (s) type (s) utiliser.
Les mélanges cortico-spongieux sont ostéoconducteurs et fournissent une matrice pour une revascularisation rapide du site et une intégrité structurelle; les implants peuvent normalement être placés en 4 à 6 mois. La déminéralisation signifie que les matériaux inorganiques sont éliminés, laissant une matrice de collagène organique, qui expose plus de protéines morphogéniques osseuses (BMP), permettant l’ostéoinduction. L’élimination du minéral osseux expose des PGB plus biologiquement actives. Ces facteurs de croissance contrôlent la différenciation des cellules progénitrices en cellules ostéoprogénitrices et sont responsables de la formation des os et du cartilage. La matrice osseuse déminéralisée est ainsi plus active biologiquement que les greffes osseuses minéralisées. Nos matériaux d’allogreffe se présentent sous différentes formes. Le matériau particulaire se présente sous une forme pulvérulente qui est hydratée avec une solution saline stérile ou de l’eau stérile. Une autre forme appropriée est ce qu’on appelle un mastic de greffe osseuse. Les mêmes matériaux d’allogreffe sont incorporés dans un matériau de collagène moulable, ce qui rend le matériau doux pour permettre un bon contrôle lors de la mise en place du greffon.
Quels sont les processus de croissance osseuse?
Dr Kosinski: L’ostéogenèse est la capacité de créer un développement de cellules osseuses viables; l’ostéoinduction est la capacité de stimuler les cellules capables de formuler des cellules osseuses, des PGB et des FDGP; et l’ostéoconduction est une structure créée pour soutenir ou échafauder le développement osseux.
Les bouchons de collagène sont normalement dérivés du derme bovin, mais ceux-ci se résorbent assez rapidement, de quelques jours à 30 jours, selon la formulation. Les bouchons de collagène constituent un bon matériau de coagulation, mais ne sont pas idéaux pour la croissance osseuse en préparation des implants dentaires. Il est important de se rappeler que, lors du greffage, le matériau de greffe de choix doit être protégé. Une membrane qui reste stable pendant au moins 6 semaines permettra un remplacement prévisible du matériau de greffe par un os viable. Si elle n’est pas protégée, la procédure de greffe devient imprévisible. Je préfère des résultats prévisibles, donc les protocoles pour réaliser l’intégration de l’os doivent être suivis. Il n’y a pas de raccourcis pour obtenir des résultats de greffe prévisibles.
Je comprends que les allogreffes doivent être protégées de la croissance interne de l’épithélium. Comment cela se fait-il?
Dr Kosinski: Les membranes sont fabriquées à partir de divers sites, y compris du tissu péritoine porcin. Les membranes résorbables ont une résistance mécanique élevée, sont souples et drapables et dureront de 3 à 6 mois. Les membranes maintiennent l’espace pour le matériel de greffe, empêchent l’invagination du tissu épithélial, protègent le caillot de la contraction précoce et aident à la fermeture de la plaie lorsque la fermeture primaire n’est pas possible.
D’accord, discutons du matériel alloplastique ostéogène que vous décrivez dans vos vidéos d’enseignement.
Dr Kosinski: Une greffe correcte peut être un processus difficile! Le bouchon OsteoGen (Impladent, Ltd) a rendu la procédure plus simple, prévisible et rentable pour le dentiste et le patient. L’ostéogène est un amas cristallin d’apatite calcique résorbable bioactif. Ce n’est pas un phosphate bêta-tricalcique et non une hydroxy-apatite céramique dense. Il est bioactif, contrôle l’invagination des tissus mous et forme une forte liaison avec l’os lorsqu’il se résorbe. Les grappes sont tassées et entrelacées et forment une matrice hydrophile qui absorbe le sang. Il est également radiotransparent le jour du placement, devenant radio-opaque une fois que l’os s’est retourné et que le matériau a été remplacé par l’os de l’hôte.
La combinaison greffe et collagène remplit 2 objectifs principaux d’une membrane dans la conservation des alvéoles: Il contient le matériel de greffe et limite la migration du tissu conjonctif à travers une barrière physique et chimique. L’ostéogène est en fait une apatite déficiente en calcium, similaire au minéral présent dans l’os humain.
Comment est-il placé?
Dr Kosinski: Le bouchon d’ostéogène contient le matériel de greffe, mais il contrôle également la migration du tissu conjonctif à travers les barrières physiques et chimiques. La barrière physique est créée lorsque vous compressez la fiche dans le site de la prise, fermement, mais pas comme un amalgame. La compression donne aux cellules épithéliales des choix. Veulent-ils se battre à travers le bouchon condensé ou simplement aller au-dessus? Eh bien, ils choisissent la voie de la moindre résistance et passent par-dessus, de sorte que le clinicien n’a pas besoin d’utiliser une membrane lors de l’utilisation de ce produit.
La barrière chimique est créée par l’incorporation du matériau d’art. Lorsque le bouchon se condense dans une douille qui saigne, les cristaux s’hydratent avec le sang et le processus de résorption commence, libérant des ions calcium et créant un environnement préférentiellement favorable aux os et non aux tissus mous.
Évidemment, la greffe est importante pour vous. Que se passe-t-il si les alvéoles ne sont pas greffées?
Dr Kosinski: La greffe au moment de l’extraction minimise la perte osseuse, soutient les structures des tissus mous, prévient la pathologie parodontale et fournit un site adéquat pour les implants en 12 à 16 semaines. L’échec de la greffe après l’extraction peut entraîner une infiltration des tissus mous dans l’alvéole, une perte de hauteur et de largeur de crête et une perte osseuse de 30% à 60% sur une période de 3 ans. Par conséquent, le patient peut nécessiter des procédures de greffe plus invasives à l’avenir. Ce sont tous de vrais points d’éducation à faire avec vos patients lors de l’extraction d’une ou de plusieurs dents.
Je pose beaucoup d’implants immédiatement après l’extraction des dents non réparables. Cependant, certaines règles doivent être suivies. Il ne peut pas y avoir d’infection active sur le site car cela interdit la pose immédiate d’implants. Nous devons atteindre la stabilité initiale en étendant l’implant au-delà de l’apex de la douille. Une greffe est utilisée pour combler (ou « calfeutrer”) tout défaut entre le corps de l’implant et l’os disponible.
Avez-vous des suggestions si la plaque faciale est manquante en raison d’un traumatisme ou d’une perte osseuse physiologique?
Dr Kosinski: S’il manque une paroi faciale, vous devez soulager la gencive attachée et visualiser l’ensemble du défaut. La greffe doit être protégée par une membrane ou une feuille d’ostéogène.
Comment gérez-vous une situation où il n’y a pas de gencive attachée sur l’aspect facial de l’implant et la restauration?
Dr Kosinski: La dentisterie implantaire est évidemment devenue un moyen prévisible et accepté de remplacer les dents manquantes, qu’il s’agisse d’une dent, de plusieurs dents ou de toutes les dents d’une arche. Le patient doit être un candidat approprié pour ce traitement, ce qui signifie que ses antécédents médicaux doivent être exempts de facteurs de risque importants pouvant compromettre la guérison. Une hauteur et une largeur d’os adéquates doivent être présentes pour positionner correctement le luminaire. C’est pourquoi la greffe est une partie essentielle du protocole implantaire. Sans os, un implant ne peut pas être positionné correctement pour fournir un profil d’émergence de la restauration finale.
La gencive attachée autour de l’implant est essentielle au succès à long terme de tout implant dentaire. La muqueuse est flexible et n’offre pas une protection adéquate contre l’invagination bactérienne et, éventuellement, la maladie péri-implantaire. Ce manque de gencive attachée entraîne souvent une gêne pour le patient lors du brossage, des problèmes d’entretien et une perte osseuse potentielle autour du site.
Lors de toute intervention implantaire, je reste conscient de la ligne mucogingivale. Je sais qu’au moins une bande de 2,0 mm de gencive attachée saine est nécessaire sur l’aspect facial de l’implant. Lors de l’infiltration du site chirurgical avec un anesthésique local, la muqueuse bouillonne et la ligne mucogingivale peut être facilement délimitée. Si je n’ai pas cette bande de gencive attachée, une incision est faite sur l’aspect lingual ou palatal de la crête, et ce tissu est réfléchi facialement. Je peux ensuite placer mon implant et, si le couple approprié (au moins 25 Ncm) peut être atteint, une butée de guérison plus grande peut être placée. Je suturerai ensuite le tissu réfléchi autour de cette butée de guérison, sans engager du tout le lingual ou le palatal. Par conséquent, j’ai pris une bande de gencive attachée de la région crestale / linguale / palatale et l’ai déplacée vers l’aspect facial de l’implant. Il y aura une lacune sur l’aspect crestal qui guérira avec les tissus en quelques jours. Cette procédure a été couronnée de succès. Je conseille à tous les dentistes qui posent des implants de reconnaître cette situation importante et de savoir comment la gérer de manière prévisible.
Quels conseils avez-vous, en particulier pour les médecins généralistes, qui souhaitent intégrer des extractions, des greffes et des implants dentaires dans leurs pratiques?
Docteur Kosinski: Connaissez-vous, en particulier les forces et les faiblesses de votre caractère, de vos connaissances et de vos compétences. Cherchez à vous améliorer continuellement, à développer vos forces tout en travaillant toujours à surmonter vos faiblesses. La formation continue (CE) est essentielle. Même à ce moment de ma vie, je prends encore beaucoup de cours de CE. L’AGD est l’une des meilleures organisations pour les dentistes généralistes. Non seulement ils tentent de nous protéger, mais ils fournissent également des programmes de CE exceptionnels et pertinents aux niveaux national et étatique. Nos congrès annuels nationaux sont inégalés dans la variété des sujets éducatifs disponibles.
Tim, merci de partager vos connaissances et votre expérience pratique pour répondre avec perspicacité à certaines de nos questions liées aux implants aujourd’hui. Notre rédacteur en chef, le Dr Damon Adams, et moi-même voulons également profiter de cette occasion pour exprimer nos sincères remerciements et notre appréciation pour les nombreux excellents articles de rapports de cas cliniques que vous avez partagés avec les lecteurs de Dentistry Today au fil des ans!
Dr. Kosinski est professeur clinique auxiliaire affilié à la Faculté de dentisterie de l’Université de Detroit Mercy (Detroit Mercy Dental) et est rédacteur en chef adjoint des revues AGD. Il est un ancien président de l’Académie de dentisterie générale du Michigan. Le Dr Kosinski a obtenu son doctorat en médecine dentaire de Detroit Mercy Dental et sa maîtrise en biochimie de la Wayne State University School of Medicine. Il est diplômé de l’American Board of Oral Implantology / Implant Dentistry, du Congrès International des Implantologues Oraux et de la Société Américaine d’Ostéointégration. Il est membre de l’Académie Américaine de Dentisterie Implantaire et a reçu sa maîtrise à l’AGD. Il a reçu de nombreux honneurs, y compris des bourses de recherche dans les Collèges de dentistes américains et internationaux et à l’Académie de Dentisterie Internationale. Il est membre d’Omicron Kappa Upsilon et de l’Académie Pierre Fauchard. Il a été l’ancien élève de l’année de la Detroit Mercy Dental Alumni Association en 2001 et, en 2009 et 2014, il a reçu le prix de reconnaissance de l’apprentissage et du service tout au long de la vie de l’AGD. Il a publié plus de 160 articles sur les phases chirurgicales et prothétiques de la dentisterie implantaire. Il peut être joint au (248) 646-8651, par e-mail à Cette adresse e-mail est protégée contre les robots spammeurs. Vous devez activer JavaScript pour l’afficher., ou via le site internet smilecreator.net .
Divulgation: Le Dr Kosinski ne rapporte aucune divulgation.
Créer un Profil d’Émergence pour Établir la Conception du Sourire
Reconstruction en Laboratoire et Prothétique
Maintenir l’Os Fractal Lors des Extractions