basis van polymyalgia rheumatica
Polymyalgia rheumatica (PMR) is een aandoening die stijfheid en pijn veroorzaakt die begint in de nek, schouder en heup. Het is niet bekend of het een ziekte van de gewrichten spieren of slagaders. Er wordt echter gedacht dat ontsteking in deze gebieden leidt tot pijn en stijfheid.
incidentie
Polymyalgia rheumatica treft meestal mensen in de 60 en 70 jaar. Het treft mensen van Noord-Europese afkomst, met name die uit Scandinavië. Het is zeldzaam onder mensen van Afrikaanse afkomst.
PMR heeft geen sterke erfelijke neigingen.
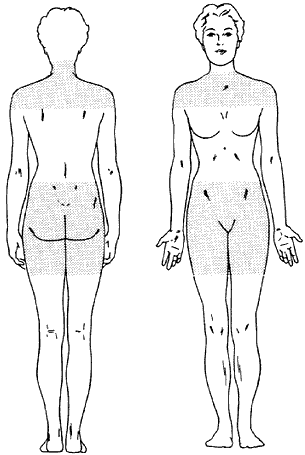
meestal beïnvloed door PMR
symptomen
Polymyalgia rheumatica (PMR) begint meestal heel plotseling. Mensen met PMR kunnen de ene dag heel goed zijn en de volgende dag de volledige effecten van deze ziekte voelen. PMR veroorzaakt stijfheid en pijn van de spieren rond de nek schouders en heupen (zie figuur 1). De meeste mensen met PMR hebben symptomen in ten minste twee van deze drie gebieden. Het schoudergebied omvat de spieren van de bovenarm. Het heupgebied omvat de spieren van de onderrug en dijen.
stijfheid is een belangrijk kenmerk van PMR. Het is het ergste eerste ding in de ochtend en wanneer het ernstig mensen klagen dat ze zich uit bed moeten rollen. Pijn wekt meestal mensen ‘ s nachts en omdraaien in bed kan moeilijk zijn. De stijfheid kan erger zijn tijdens perioden van inactiviteit, zoals na een lange autorit.
PMR kan andere symptomen veroorzaken. Deze omvatten vermoeidheid, gewichtsverlies en een lichte koorts. Gewrichten in andere delen van het lichaam kunnen ook pijn doen. Soms zwellen gewrichten in de handen op. Gevoelloosheid en tintelingen in de vingers (carpaal tunnel syndroom) kunnen ook optreden met PMR.
De meeste personen met deze ziekte waren in goede gezondheid vóór hun eerste symptomen. Mensen begrijpen vaak niet waarom ze zich zo verschrikkelijk voelen wanneer de ziekte begint. Deze symptomen meestal maken ze voelen heel anders dan voorheen en kan heel overweldigend vanwege hun effect op het dagelijks leven.
PMR wordt gewoonlijk niet geassocieerd met een andere ziekte. Nochtans, kan een persoon met PMR ook andere vormen van artritis ontwikkelen. Sommige mensen met PMR hebben ook een voorwaarde genoemd reuzecelarteritis die later wordt beschreven.
diagnose
Er is geen enkele test die kan worden gebruikt om de diagnose van PMR bij alle mensen te stellen.
PMR is een syndroom dat een verzameling van symptomen is. Dit kan de diagnose van PMR moeilijk maken. Om de diagnose te stellen zal uw arts rekening houden met uw symptomen, samen met de resultaten van uw lichamelijk onderzoek en laboratoriumtests. Andere reumatische ziekten infecties en kanker kunnen symptomen veroorzaken die lijken op PMR. Het kan een tijdje duren om eindelijk de diagnose van PMR.
om erachter te komen of u PMR heeft, zal uw arts:
- vraag naar uw symptomen en recente veranderingen in uw gezondheid
- voer een lichamelijk onderzoek uit
- verkrijg bepaalde bloedonderzoeken
Deze bloedonderzoeken zullen worden gebruikt om te controleren op ziekten die symptomen veroorzaken die lijken op PMR, zoals reumatoïde artritis. Een bloedtest genaamd de erythrocyte sedimentatie (ESR) zal waarschijnlijk worden opgenomen. De ESR kan de hoeveelheid aanwezige ontsteking meten. Deze test meet hoe snel rode bloedcellen aan elkaar vastklampen, vallen en zich vestigen in de richting van de bodem van een glazen buis als sediment in een uur tijd. Wanneer de ontsteking aanwezig is zinken de rode bloedcellen sneller en is de ESR hoger dan normaal. Als ontsteking reageert op medicatie de ESR gaat meestal naar beneden. Bij bijna alle personen met PMR is de ESR hoger dan normaal. Nochtans, is de ESR hoger dan normaal in andere ziekten naast PMR. Dientengevolge kan de diagnose van PMR niet door een bloedtest alleen worden gemaakt omdat de bloedtest PMR niet van andere voorwaarden zoals besmetting of andere vormen van artritis kan onderscheiden.
behandeling
behandeling omvat geneesmiddelen om ontstekingen te helpen verminderen, evenals een goede lichaamsbeweging en rust voor sommige mensen om de flexibiliteit van de gewrichten te behouden spierkracht en functie.
Het doel bij de behandeling van PMR is pijn, stijfheid en pijn te helpen verlichten.
geneesmiddelen
corticosteroïden, sterke geneesmiddelen die ontstekingen helpen verminderen, zijn de gebruikelijke geneesmiddelen die worden gebruikt om PMR te behandelen. Ze helpen ook stijfheid en pijn te verlichten. Ze handelen snel in PMR. De meeste mensen voelen zich beter binnen een paar dagen of soms zelfs de volgende dag. Er zijn vele vormen van corticosteroïden. Prednison is bijvoorbeeld een medicijn dat vaak in PMR wordt gebruikt.
als uw arts u een corticosteroïd geeft, dient u de instructies zorgvuldig op te volgen. Uw arts kan u de volledige dosis ‘ s ochtends laten innemen of u de dosis over de dag laten verdelen. U zult zich waarschijnlijk al snel na het starten met dit geneesmiddel beter voelen. Het is belangrijk om het geneesmiddel te blijven gebruiken ook al voelt u zich beter. PMR kan terugkeren als u te snel stopt met dit geneesmiddel. De gebruikelijke dosis prednison ligt tussen 10 en 20 mg per dag.
Het kan nodig zijn om corticosteroïden gedurende zes maanden of één of twee jaar in te nemen. Sommige mensen moeten mogelijk nog langer worden behandeld. Naarmate u verbetert terwijl u dit geneesmiddel gebruikt, is het waarschijnlijk dat de dosis langzaam zal worden verlaagd. Volg de instructies van uw arts op hoe vaak u uw medicatie moet innemen. Probeer niet zelf de dosis te verlagen of stop plotseling met het innemen van uw medicatie omdat uw symptomen kunnen verergeren.
mogelijke bijwerkingen van corticosteroïden
gedurende een lange periode corticosteroïden kunnen dergelijke bijwerkingen veroorzaken als:
- gewicht gain
- het dunner worden van de botten (osteoporose)
- depressie en stemmingswisselingen
- een verhoogd risico op infectie
- watervallen
- glaucoom
- verergering van diabetes of nieuwe diabetes bij iemand die nog nooit heeft gehad
- het dunner worden van de huid en gemakkelijk blauwe plekken
- afronding van het gezicht
- slaapproblemen
- hoge bloeddruk (hypertensie)
- avasculaire necrose een artritis als voorwaarde dat het meest van invloed op de heupen of schouders en kan worden behandeld met een totale heupprothese of een totale schouderprothese
deze geneesmiddelen beïnvloeden iedereen anders. U kunt een aantal van deze bijwerkingen hebben of helemaal geen. Als ze optreden, zullen de meeste van deze bijwerkingen verdwijnen wanneer de medicatie wordt gestopt of verlaagd. Uw arts kan u enkele nuttige tips geven over dieet en lichaamsbeweging om te helpen met enkele van de bijwerkingen. Als u op dit medicijn wordt geplaatst, is het omdat uw arts van mening is dat uw symptomen ernstig genoeg zijn om dit medicijn nodig te hebben. Laat het uw arts weten als u bijwerkingen ervaart.
u moet uw arts regelmatig raadplegen zodra u begint met het innemen van medicatie. Vertel uw arts hoe het geneesmiddel uw symptomen heeft beïnvloed. Meld bijwerkingen die u mogelijk heeft ontwikkeld, zoals gewichtstoename of depressie. Uw arts kan verschillende tests zoals de ESR gebruiken om uw medicatie aan te passen. Ook al voelt u zich misschien goed, het is belangrijk om uw arts regelmatig te zien, zodat u kunt worden gecontroleerd op tekenen van een terugval. Als u eenmaal op corticosteroïden hebt gereageerd, is het doel om de dosis langzaam te verlagen tot het laagste niveau dat nodig is om de symptomen onder controle te houden en een terugval te voorkomen.
speciale instructies voor corticosteroïden
corticosteroïden verschillen van veel van de geneesmiddelen die u in het verleden hebt gebruikt. Uw lichaam produceert van nature kleine hoeveelheden hormonen die vormen van corticosteroïden zijn. Wanneer u langer dan een paar dagen corticosteroïden gebruikt, kan uw lichaam stoppen met het produceren van sommige van deze hormonen. Dit is niet permanent. Uw lichaam zal geleidelijk beginnen met het maken van de hormonen weer als de dosis van uw medicatie wordt verlaagd.
uw lichaam is voor vele dagelijkse functies afhankelijk van corticosteroïden. Deze hormonen zijn belangrijk in tijden van stress. Het kan uw lichaam niet schelen of het corticosteroïden krijgt van natuurlijke hormonen of van medicatie. Maar als u plotseling stopt met het nemen van dit medicijn kan uw lichaam niet genoeg hormonen maken op zijn eigen meteen. Dit kan je ernstig ziek maken. Ook de behoefte van uw lichaam aan dit geneesmiddel is het grootst in de ochtend. Dat is een van de redenen waarom de meeste mensen sommige of alle van het geneesmiddel in de ochtend moeten nemen.
enkele belangrijke regels over corticosteroïden zijn als volgt:
- stop niet met dit geneesmiddel zonder het met uw arts te bespreken.
- probeer dit medicijn niet alleen te verlagen. U en uw arts moeten samenwerken om u geleidelijk van dit geneesmiddel af te helpen.
- vertel uw andere artsen en andere beroepsbeoefenaren in de gezondheidszorg dat u dit geneesmiddel gebruikt. In sommige gevallen kunnen ze bepaalde soorten behandelingen willen uitstellen als u corticosteroïden gebruikt. Uw medicatie kan nodig zijn om te worden verhoogd voor korte periodes van tijd als uw lichaam onder veel stress-bijvoorbeeld als u herstelt van een operatie of een ernstige ziekte. Zelfs nadat u gedurende één jaar geen corticosteroïden meer heeft gebruikt, moet u uw arts vertellen dat u ze gebruikt heeft.
- draag een medische identificatie om mensen te laten weten dat u deze geneesmiddelen gebruikt in het geval zich een medisch noodgeval voordoet. Als u betrokken bent bij een ongeval of ernstig ziek wordt, is het zeer belangrijk dat deze informatie bekend is. Vertel uw familie ook dat u corticosteroïden gebruikt, zodat zij het in noodgevallen aan anderen kunnen vertellen.
- Als u ziek wordt en niet in staat bent om dit medicijn in te nemen vanwege braken, laat het dan direct aan uw arts weten. Het kan nodig zijn uw gebruikelijke dosis gedurende enkele dagen te verhogen als u ziek bent.
veel van de bijwerkingen van corticosteroïden zijn direct gerelateerd aan de toegediende dosis. Het therapeutische doel is om altijd de laagste effectieve dosis te vinden die zoveel mogelijk bijwerkingen zal vermijden. U zult waarschijnlijk geen grote doses corticosteroïden nodig hebben, tenzij uw PMR gepaard gaat met reuscelarteritis. Ernstige bijwerkingen zijn veel minder vaak met de lage doses corticosteroïden meestal gebruikt in PMR, maar het is nog steeds verstandig om deze veiligheidsregels te volgen.
Wat is reuscelarteritis?
Giant cell arteritis of GCA is een aandoening waarbij bepaalde slagaders (bloedvaten) in het lichaam ontstoken raken.
symptomen van GCA
de symptomen van reuscelarteritis zijn::
- pijn in de kaakspieren tijdens het eten of praten
- ernstige hoofdpijn
- verlies van gezichtsvermogen wazig of dubbel zien-het verlies van het gezichtsvermogen wordt vaak beschreven als het hebben van een gordijn dat gedeeltelijk over het oog wordt getrokken
- gevoeligheid van de hoofdhuid of slapen
- gehoorproblemen
- aanhoudende keelpijn of slikproblemen
verlies van het gezichtsvermogen kan tijdelijk of permanent zijn en is de reden waarom hogere doses prednison is nodig. Als u PMR heeft en problemen met het gezichtsvermogen krijgt, neem dan onmiddellijk contact op met uw arts. Vertel het uw arts ook als u een van de andere symptomen krijgt. Het is belangrijk om reuzencelarteritis vroeg te diagnosticeren en te behandelen om blindheid te voorkomen.
incidentie en risicofactoren
GCA kunnen zich ontwikkelen bij sommige mensen met PMR. Deze twee ziekten komen vaak samen voor. Ongeveer 10-15 procent van de mensen met PMR hebben ook GCA.
GCA kan echter op zichzelf voorkomen zonder PMR. Bijna 40 procent van de mensen met GCA hebben ook PMR.
oorzaken van GCA
net als bij PMR is de oorzaak van GCA onbekend. Reuscelarteritis beïnvloedt meestal gebieden in de buurt van de slapen op de bovenste voorkant van het hoofd. Het gaat ook om andere slagaders in het hoofd, nek, armen en af en toe zal invloed hebben op andere slagaders in het lichaam. Ontsteking zorgt ervoor dat de slagader smal of geblokkeerd wordt. Ontsteking kan problemen veroorzaken omdat er te weinig bloed door de bloedvaten komt.
diagnose van GCA
uw arts moet mogelijk een klein stukje van een slagader boven en voor uw oor verwijderen om te bepalen of u reuzencelarteritis heeft. Vaak wordt de slagader via een kleine incisie uit de tempel gehaald. U hoeft hiervoor niet in slaap te worden gebracht, maar u krijgt wel een medicijn om het gebied te verdoven. Het stuk van de slagader wordt dan onder een microscoop onderzocht. Als u reuzencelarteritis heeft, zal de slagader ontstoken zijn. Een sed-tarieflezing kan ook helpen de diagnose te bepalen omdat zoals in het geval van PMR het sed-tarief bijna altijd hoger is dan normaal.
behandeling van GCA
corticosteroïde geneesmiddelen worden gebruikt voor de behandeling van reuscelarteritis. Hogere doses zijn nodig voor de behandeling van reuscelarteritis dan voor de behandeling van PMR. De gebruikelijke dosis prednison voor reuscelarteritis is 30-60 mg per dag. Andere medicijnen zijn beschikbaar als bijwerkingen van de corticosteroïden een probleem geworden. U kunt verwachten dat u gedurende vele maanden tot enkele jaren op deze behandeling blijft, maar de dosis zal na verloop van tijd worden verlaagd zodra de symptomen onder controle zijn.
Credits
een deel van dit materiaal kan ook beschikbaar zijn in een brochure van de Artritis Foundation.