Av Jacqueline LaPointe på juni 09, 2017
Medicare Og Medicaid er offentlige helsetjenester programmer som hjelper enkeltpersoner skaffe dekning, men likheter mellom programmene mer eller mindre slutt der. Medicare og Medicaid refusjon strukturer varierer betydelig etter program og stat.
HHS beskriver Medicare som et forsikringsprogram, Mens Medicaid er et hjelpeprogram. Den føderale regjeringen tilbyr Medicare dekning til personer som er 65 år eller eldre, har visse funksjonshemninger, og lider av end-stage nyresykdom eller ALS.
Meld deg på vårt nyhetsbrev! På Den annen side Er Medicaid et føderalt og statsstøttet program som hjelper lavinntektspersoner med å betale for sine helsekostnader. Hver stat definerer hvem som er kvalifisert For Medicaid dekning, men programmet dekker generelt personer som har begrenset inntekt, inkludert:
- Personer 65 år eller eldre
- Barn under 19 år
- Gravide
- Personer som lever med en funksjonshemming
- Foreldre eller voksne omsorg for et barn
- Voksne uten avhengige barn
- Kvalifiserte innvandrere
Avhengig av staten, Medicaid begunstigede kan betale premie, egenandeler, copayments, og coinsurances å motta dekning. Den føderale regjeringen finansierer også et gjennomsnitt på 57 prosent av driftskostnadene for hver stats Medicaid-program basert på statens Medicaid-utgifter.I Mellomtiden Er Medicare-programmet primært finansiert gjennom lønnsskatt og Inntektsfradrag for Sosial Sikkerhet. Begunstigede er også ansvarlig for En del Av Medicare dekning kostnader gjennom egenandeler for sykehustjenester og månedlige premier for andre helsetjenester. Medicare og Medicaid refusjonsmodeller har utviklet seg de siste 50 årene, og vil fortsette å gjøre det som verdibasert omsorg endrer måten leverandørene mottar betaling for sine tjenester.Undersøke Forskjeller Mellom Medicare, Medicaid Refusjon
Hvordan Medicare, Medicaid, OG CHIP Guide Helse Betaler Industrien
A, B, C og Ds Av Medicare refusjon
CMS deler Medicare dekning i fire deler, hver med sine egne krav refusjon strukturer. Medicare Deler A og B betraktes som «tradisjonell Medicare» og dekker pasient-og polikliniske tjenester, Mens Del C inkluderer Medicare Advantage planer Og Del D dekker reseptbelagte legemidler.Tradisjonell Medicare refusjon Omtrent to tredjedeler Av Medicare fordel utgifter stammer fra tjenester utført av leverandører i tradisjonell Medicare.leverandørene som mottar tradisjonell Medicare refusjon spenner fra sykehus, leger, post-akutt omsorg fasiliteter, og hospice byråer til holdbare medisinsk utstyr leverandører, ambulanse leverandører, og laboratorier. Medicare refunderer hver leverandør type ved hjelp av separate betaling priser og systemer.
men tradisjonelle Medicare refusjon vanligvis faller inn i to kategorier: Del a-tjenester Og Del B-tjenester.Medicare Del a tjenester inkluderer innleggelse sykehus, dyktige sykepleie anlegget, sykehjem, hospice,og hjem helsevesenet. Leverandører mottar Primært Medicare refusjon for sykehusbaserte tjenester under inpatient prospective payment system (IPPS).
under IPPS mottar sykehus en potensiell betaling per mottaker utslipp. CMS bestemmer frekvensen basert på en av over 700 Diagnoserelaterte Grupper( Drg), som justerer betalinger i henhold til pasientens alder, kjønn, sekundær diagnose og mottatte tjenester.CMS tildeler HVER DRG en betalingsvekt ved å etablere et referansepunkt for de gjennomsnittlige ressursene som brukes til å behandle En Medicare-mottaker med den diagnosen. DRGs som krever mer intens omsorg eller lengre lengder av oppholdet får høyere base refusjon priser.det føderale byrået multipliserer DERETTER DRG-betalingsvekten med gjennomsnittlig pris per sak for Alle Medicare-tilfeller i det året. Beløpet inkluderer en arbeidsrelatert komponent som justerer for områdets lønnsindeks og en ikke – arbeidskomponent som står for sykehusets geografiske plassering i et urbant eller landlig område.
noen sykehus mottar også supplerende Medicare refusjon under IPPS. Hvis et sykehus behandler en høy prosentandel av lavinntektspasienter, Betaler Medicare anlegget en tilleggsbetaling, kjent som Uforholdsmessig Andel Sykehusjustering.Medicare øker Også IPPS-priser for undervisningssykehus og individuelle avvikssaker som genererer uvanlig høye helsekostnader.
i tillegg kan sykehus være gjenstand for verdibaserte refusjonsjusteringer under IPPS. Kvalifiserende sykehus pålydende verdibaserte straffer eller incentivbetalinger gjennom følgende ipps-programmer:
- Sykehus Verdibasert Innkjøp. Verdibaserte straffer eller incentivutbetalinger er underlagt sykehusytelse på klinisk behandling, pasient-og omsorgserfaring med omsorgskoordinering, pasientsikkerhet og effektivitet og kostnadsreduksjon.
- Sykehus-Ervervet Tilstand Reduksjon Program. Dette programmet straffer sykehus i verste kvartil for deres manglende evne til å redusere sykehusoppkjøpte forhold betydelig.
- Sykehus Reinnleggelser Reduksjon Program. Sykehus med overdreven 30-dagers tilbaketaking priser vil se SINE IPPS betalinger redusert opp til 3 prosent.
Medicare Del B dekker polikliniske og lege-baserte ambulerende tjenester. Leverandører som leverer Tjenestene, mottar Først Og fremst Medicare-refusjon via hospital poliklinisk prospektiv betalingssystem (OPPS) eller Legeavgiftsplanen.CMS betaler sykehus hvor Medicare Del B begunstigede får poliklinisk omsorg under OPPS. Federal agency setter opps refusjonssatser ved Hjelp Av Ambulatory Payment Klassifikasjoner (Apc), en pakke med lignende tjenester basert på kliniske faktorer og kostnader. Federal agency identifiserer tjenestene ved Hjelp Av Healthcare Common Procedure Coding System (HCPCS) koder.
HVER APC mottar en skalert relativ betalingsvekt som representerer de gjennomsnittlige helsekostnadene for tjenestene som er inkludert i pakken. Deretter multipliseres vekten med en konverteringsfaktor for å skape en nasjonal ujustert betalingsrate.CMS justerer OGSÅ OPPS-ratene etter sykehuslønnsindeksen for å oppveie geografiske variasjoner i helsekostnader.
noen sykehus polikliniske tjenester betales imidlertid separat fra EN APC. Noen sykehus polikliniske tjenester ikke tilhører EN APC, for eksempel kirurgiske, diagnostiske og ikke-kirurgiske terapeutiske prosedyrer, blod og blodprodukter, de fleste klinikk og akuttmottak besøk, visse forebyggende tjenester, og noen legemidler.
CMS etablerer unike refusjonsstrukturer for disse polikliniske tjenestene. For eksempel vil sykehus generelt motta gjennomsnittlig salgspris pluss en prosentandel av kostnaden for reseptbelagte legemidler.
det føderale byrået refunderer også delvise sykehusinnleggelser per dag. Medicare refusjon priser avhenger av antall individuelle tjenester til pasienten på en dag.
I Likhet med sin sykehuspasient motpart, GIR OPPS også noen sykehus tilleggsbetalinger. Medicare refusjonssystemet inkluderer pass-through betalinger for visse stoffer, biologiske og enheter, samt tilleggsbetalinger for avvikende tilfeller, kreft sykehus og landlige fasiliteter.Medicare Del b dekker også lege tjenester og refunderer leverandører for over 7000 elementer via Lege Gebyrplanen.
disse tjenestene inkluderer kontorbesøk, kirurgiske prosedyrer, anestesitjenester og andre diagnostiske og terapeutiske prosedyrer. Leverandører kan også fakturere Medicare under Legeavgiftsplanen for tjenester som tilbys i en rekke innstillinger, inkludert sykehus, legekontorer, ambulerende kirurgiske sentre, post-akutte omsorgsinnstillinger og pasienthjem.Medicare Physician Fee Schedule priser bruk relative value units (RVUs) for å angi refusjonsbeløp. Cms bruker Følgende RVUs å bestemme priser:
- Arbeid RVU: relativ tid og intensitet knyttet til møblering tjenester Til Medicare pasienter
- Practice Expense RVU: kostnader ved å opprettholde en praksis, for eksempel leie plass, kjøpe forsyninger og utstyr, og bemanning
- Malpractice RVU: kostnaden for malpractice forsikring
deretter justerer federal agency de tre rvu verdier for geografiske kostnadsvariasjoner Ved Hjelp Av Geografiske Praksis Kostnadsindekser. Summen av de justerte RVUs blir deretter multiplisert med en omregningsfaktor bestemt Av Kongressen hvert år.

CMS oppdaterer Lege Fee Schedules priser hvert år for å reflektere nøyaktige helsekostnader etter geografisk region.
Del C og d refusjon
Medicare Del C strays fra tradisjonelle Medicare fordi private selskaper administrere enrollee fordeler og leverandør krav refusjon. Del C er Også Kjent Som Medicare Advantage.En av Tre Medicare-mottakere har registrert Seg I Medicare Advantage fordi planene gir ytterligere dekning. Noen Medicare Advantage planer tilbyr reseptbelagte legemidler, visjon og dental dekning som ikke er tilgjengelig under grunnleggende Medicare politikk.den føderale regjeringen krever Også Medicare Advantage planer om å dekke utgifter utenom lommen, i motsetning til tradisjonell Medicare. Under tradisjonell Medicare betaler mottakerne en del av helsekostnadene for hver tjeneste. Men Medicare Advantage planer inkluderer en out-of-pocket utgifter maksimum. Når begunstigede treffer grensen, er alle tjenester dekket.
Medicare refunderer Medicare Advantage planer med et kapitalisert beløp per mottaker For Del A og B fordeler. CMS bestemmer kapiterte beløp i hvert område gjennom en anbudsprosess. Planer sende bud til federal agency som gjenspeiler de estimerte helsekostnader per mottaker for de dekkede tjenester.
Bud som oppfyller CMS-standarder, aksepteres og sammenlignes med en regional referanseindeks. Referansen representerer det maksimale Beløpet Medicare vil betale en plan i en region. Hvis en plan bud er høyere enn referanseindeksen, må mottakerne gjøre opp forskjellen. Planer med bud lavere enn referanseindeksen må bruke de ekstra midlene til å gi tilleggsfordeler.INNEN 2017 planlegger CMS å endre referanseverdier for å utgjøre 95 prosent av tradisjonelle Medicare-kostnader i områdene med størst Medicare-kostnader per innbygger. Referanseindeksen vil utgjøre 115 prosent av tradisjonelle Medicare-kostnader i lavkostområder.
Med de kapiterte betalingene refunderer Medicare Advantage plans tilbydere gjennom individuelle kontrakter. Hver kontrakt inneholder sin egen betalingsstruktur, alt fra fee-for-service eller risikobaserte alternative betalingsmodeller.De Fleste Medicare Advantage-innmelding i 2016 (64 prosent) falt under en helse vedlikeholdsorganisasjon (HMO), Rapporterte Kaiser Family Foundation.den nest vanligste planen ved innmelding var en lokal leverandør preferanse organisasjon (ppo) med 23 prosent av enrollees, etterfulgt av en regional PPO med 7 prosent av enrollees.

Fee-for-service strukturer representerte bare 1 prosent Av Medicare Advantage påmelding i 2016.På samme måte Er Medicare Del D forskjellig fra tradisjonell Medicare fordi den bruker private narkotikaplaner for å håndtere frivillige reseptbelagte legemiddelfordeler. Del D planer supplere enten tradisjonell Medicare eller Medicare Advantage dekning.
CMS betaler også plan sponsorer en kapitert per medlem, per måned betaling for fordeler ledelse.
men planlegger sponsorer partner med apotek for å levere fordeler. Leverandører sender vanligvis ikke krav Til Del D-planer. De fleste reseptbelagte legemidler som krever at en leverandør sender inn et krav, vil bli inkludert I Del B.
Medicaid, Medicare Refusjon $57.8 B Under Sykehus Kostnader
Viktige Måter Å Forbedre Krav Ledelse og Refusjon I Helsevesenet Inntekter Syklus
Medicaid refusjon varierer etter stat
den største forskjellen Mellom Medicare og Medicaid refusjon strukturer er at hver stat kontrollerer sin Egen Medicaid program. Følgelig varierer Hvert Medicaid-program basert på statlige forskrifter.Imidlertid bruker De Fleste Medicaid-refusjonsmodeller gebyr for service, administrert omsorg eller en kombinasjon av begge til betalingsleverandører.Fee-for-service betaling dominerer Medicare refusjon strukturer over stater. Over halvparten Av Medicaid-utgiftene i 2015 stammer fra en betalingsmodell for betaling, Rapporterte Medicaid Og CHIP Payment And Access Commission (MACPAC).
Fee-for-service Medicaid refusjonsmodeller betaler leverandører etter volumet av tjenester de gir til mottakerne. Stater etablere Sine Medicaid refusjon priser under fee-for-service modeller, men politikere må basere prisene i henhold til følgende føderale metoder:
- Helsetjenester kostnader forbundet med å tilby tjenester
- Gjennomgang av kommersielle betaler priser
- Prosentandel Av Hva Medicare refunderer for tilsvarende tjenester
De Fleste Medicaid fee-for-service metoder sette priser av kostnad for tjenester eller maksimalt tillatte pris, avhengig av hva som er mindre. Trettiåtte av DE 51 Amerikanske Medicaid-programmene som bruker denne metoden, viste EN nylig MACPAC-rapport.i motsetning til en gebyrplan, sier betalingsleverandører basert på Enten en prosentandel Av Medicare-betaling, en statlig bestemt markedsvurdering eller en relativ verdi skala.Medicaid avgift for service priser har en tendens til å være betydelig lavere Enn Medicare refusjon for lignende tjenester. Kaiser Family Foundation fant At Medicaid-priser i 2014 var bare to tredjedeler av Tilsvarende Medicare-betalinger.Fee-for-service driver For Tiden Medicaid-utgifter, men de fleste mottakerne er registrert i en administrert omsorgsplan. CMS rapporterte at 72 prosent Av Medicaid-mottakerne tilhørte en type administrert omsorgsplan i 2013.
under disse planene, stater kontrakt klarte omsorg organisasjoner å håndtere enrollee fordeler og krav ledelse. Planene kan inneholde fee-for-service strukturer for leverandør refusjon, noe som resulterer i Medicaid fee-for-service utgifter øker.
imidlertid kan de også inkludere varierende nivåer av finansiell risiko eller verdibasert refusjon.Medicaid administrerte omsorgsmodeller faller generelt inn i tre kategorier. For det første bruker noen stater en omfattende risikobasert behandlingsmodell der planer mottar en kapitalisert sats for Medicaid-dekket tjenester.
det faste beløpet per medlem, per måned, tar sikte på å dekke et bestemt sett med tjenester for mottakeren. Planene antar imidlertid den økonomiske risikoen dersom omsorg overstiger det kapiterte beløpet.
Leverandører under den omfattende risikobaserte managed care-modellen kan betales via gebyr for service eller dele i modellens finansielle risikoordninger.I 2013 mottok om lag 54 prosent Av Medicaid-mottakerne omsorg under en plan som inkluderte omfattende risikobasert administrert omsorg, rapporterte MACPAC.Begrensede fordelsplaner er også vanlige, og dekker 49,5 prosent av mottakerne. Stater med dette administrerte omsorgsalternativet partner med begrensede fordeler planlegger å tilby tjenester for bestemte pasientpopulasjoner eller å administrere visse fordeler.den begrensede fordelingsplanen kan hone inn på spesifikke tjenester, for eksempel psykisk helse, ikke-akuttmedisinsk transport, oral helse eller kronisk sykdomshåndtering.For Det Tredje faller en liten del-12, 7 prosent-Av Medicaid-mottakerne under primærhelsetjenesten saksbehandlingsmodeller. Primærhelsetjenesteleverandører som betjener disse mottakerne, mottar et månedlig saksbehandlingsgebyr.
Stater har til hensikt at primærhelsetjenesten skal bruke omsorgsadministrasjonsgebyret til å administrere og koordinere grunnleggende medisinsk behandling for hver mottaker. Leverandører er fortsatt refundert via gebyr for service og planen absorberer den økonomiske risikoen.
Gjør Medicaid Refusjon, Innleggelser Produsere Sykehus Fortjeneste?FFS, Risikobaserte Medicaid ACO-Programmer Reduserer På Samme måte Kostnadene
det utviklende Medicaid-og Medicare-refusjonslandskapet
HHS har annonsert eksplisitte mål for å knytte de fleste av sine tradisjonelle Medicare-betalinger til verdibaserte refusjonsmodeller. Helsepersonellledere har til hensikt å knytte halvparten Av Medicare-refusjonen til en alternativ betalingsmodell innen 2018.
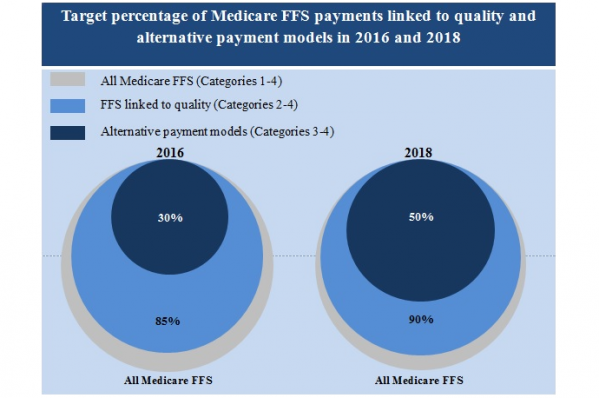
de forventer også å skifte 90 prosent av tradisjonelle Medicare-betalinger til en kvalitetsbasert struktur samtidig.
HHS har startet skiftet bort fra gebyr-for-service betalinger gjennom noen av SINE IPPS programmer, for Eksempel Sykehus Reinnleggelser Reduksjon og Sykehus Verdibaserte Innkjøpsmodeller.Helsepersonellledere og lovgivere tok nylig et betydelig skritt mot verdibasert refusjon med MACRA. Forordningen, vedtatt i oktober 2016, etablerte Kvalitetsbetalingsprogrammet.
under Kvalitetsbetalingsprogrammet kan kvalifiserte klinikere tjene verdibaserte incentivbetalinger eller bli utsatt for økonomiske straffer. Programmet vil påvirke Medicare refusjon fra og med 2019 gjennom Merit-Based Incentive Payment System (MIPS) eller Advanced Alternative Payment Model (APM) – sporet.
HHS forventer at de fleste kvalifiserte klinikere starter Kvalitetsbetalingsprogramdeltakelse gjennom MIPS. Klinikere vil motta en sammensatt resultatscore basert på omsorgskvalitet, spesifikke Forbedringsaktiviteter, teknologikomponenten For Å Fremme Omsorgsinformasjon og kostnader.basert på DERES MIPS sammensatte score, vil klinikere se Deres Medicare refusjon justert oppover eller nedover. Maksimal justering i 2019 er 4 prosent, MEN HHS har til hensikt å øke justeringen til 9 prosent innen 2022.Kvalifiserte klinikere kan også tjene maksimalt insentivutbetalinger ved å delta i En Avansert APM. Klinikere som deltar i en av de syv alternative betalingsmodellene, vil møte mer økonomisk risiko enn sine jevnaldrende I MIPS.Ved å tilstrekkelig engasjere seg med de risikobaserte alternative betalingsmodellene, vil klinikere se en automatisk 5 prosent oppadgående Medicare refusjonsjustering i 2019.Helsepersonellledere og statlige beslutningstakere hopper også ombord med verdibasert refusjon for Medicaid-betalinger.EN Nylig UNDERSØKELSE Fra NATIONAL Association Of Medicaid Directors (NAMD) viste at verdibasert refusjonsreform toppet 2017-prioritetslisten for Medicaid-styremedlemmer. Åtte stater identifiserte også leveringssystembetalingsreform som en av deres langsiktige strategiske prioriteringer frem til 2021.
En rekke stater har også implementert verdibaserte refusjonsmodeller. For eksempel administrerer 10 stater For Tiden Medicaid accountable care organizations (ACOs) med noen suksesser, en nylig NAMD-rapport oppgitt. Colorado ‘S Medicaid-program så $ 77 millioner i nettobesparelser under ACO-programmene, og Minnesota’ S Integrated Health Partnerships ACO-program sparte $ 76.3 millioner.Medicaid-programmer realiserer også kostnadsbesparelser gjennom høy kvalitet og redusert helseutnyttelse. Oregon ‘ S Medicaid ACO initiative reduserte nødavdelingsbesøk blant medlemmer med 23 prosent.Basert på Medicaid ACO-resultater, planlegger 11 flere stater å utvikle lignende delte besparelser eller globale Budsjett ACOs, en nylig NAMD-rapport oppgitt.Medicaid og Medicare programmer kan møte flere endringer enn kommersielle krav refusjon modeller på grunn av statlig kontroll. Det siste presidentvalget brakte mange politiske bekymringer til lys med helseprogrammene.Fra en potensiell Affordable Care Act opphevelse til mulig Medicaid block grant finansiering, politikere er saumfarer de føderale programmer for å forbedre omsorgskvaliteten for begunstigede samtidig senke helsekostnader.imidlertid er skiftet bort fra avgift for service tilsynelatende her for å bli, og tilbydere bør forutse Både Medicare og Medicaid refusjon til stadig å falle under alternative betalingsmodeller.
Hva Er Verdibasert Omsorg, Hva Betyr Det For Leverandører?
Forberedelse Av Inntektssyklusen for Helsetjenester for Verdibasert Omsorg
Se På RevCycleIntelligence