jacqueline LaPointe on June09,2017
メディケアとメディケイドは、個人がカバレッジを取得するのに役立つ政府の医療プロ メディケアとメディケイドの償還構造は、プログラムと州によって大幅に異なります。
Hhsはメディケアを保険プログラムとして説明していますが、メディケイドは支援プログラムです。 連邦政府は、65歳以上、特定の障害を持ち、末期腎疾患またはALSに苦しむ個人にメディケアカバレッジを提供しています。
私たちのニュースレターにサインアップ! 一方、メディケイドは、低所得の個人が医療費を支払うのを支援する連邦および州主催のプログラムです。
一方、メディケイドは、低所得の個人が医療費を支払うのを支援する連邦および州主催のプログラムです。
各状態は、メディケイドカバレッジの対象となる人を定義しますが、プログラムは、一般的に含め、限られた収入を持っている個人をカバーしています:
- 65歳以上の個人
- 19歳未満の子供
- 妊娠中の女性
- 障害のある人
- 親または子供の世話をする大人
- 依存している子供のいない大人
- 適格移民
州に応じて、メディケイドの受益者は、保険料、免責金額、自己負担、およびcoinsurancesを支払うことができます。 連邦政府はまた、州のメディケイド支出に基づいて、各州のメディケイドプログラムの運用コストの57パーセントの平均資金を供給します。
一方、メディケアプログラムは、主に給与税と社会保障所得控除を通じて資金を供給されています。 受益者はまた、病院サービスのための控除や他の医療サービスのための毎月の保険料を通じてメディケアカバレッジ費用の一部を担当しています。
メディケアとメディケイド償還モデルは、過去50年間で進化しており、価値ベースのケアは、プロバイダが彼らのサービスの支払いを受け取る方法を変
メディケア、メディケイド償還の違いを調べる
どのようにメディケア、メディケイド、およびチップは、健康支払者業界を導きます
メディケア償還のA、B、C、およびDs
CMSは、独自の請求償還構造を持つ四つの部分にメディケアカバレッジを分割します。 メディケアパートAとBは”伝統的なメディケア”とみなされ、入院患者と外来患者のサービスをカバーし、パートCはメディケアアドバンテージプランを含み、パートDは処方薬をカバーしている。
伝統的なメディケア償還
メディケアの給付支出の約三分の二は、伝統的なメディケアのプロバイダによって行われるサービスに由来します。
伝統的なメディケアの償還を受けるプロバイダーは、病院、医師、急性期後のケア施設、ホスピス機関から耐久性のある医療機器サプライヤー、救急車 メディケアは、別々の支払い率とシステムを使用して、各プロバイダの種類を返済します。
しかし、伝統的なメディケアの償還は、一般的に二つのカテゴリに分類されます: パートaサービスとパートBサービス。
メディケアパートaサービスは、入院病院、熟練した看護施設、特別養護老人ホーム、ホスピス、および在宅医療が含まれています。 プロバイダは、主に入院患者の将来の支払いシステム(IPPS)の下で病院ベースのサービスのためのメディケアの償還を受けます。
IPPSの下では、病院は受益者の退院ごとに将来の支払いを受け取ります。 CMSは、患者の年齢、性別、二次診断、および受信したサービスに応じて支払いを調整する700以上の診断関連グループ(Drg)のいずれかに基づいてレートを決定します。
CMSは、その診断でメディケア受益者を治療するために使用される平均リソースのベンチマークを確立することにより、各DRGに支払い重量を割り当てま より集中的なケアまたはより長い滞在を必要とするdrgは、より高い基本払い戻し率を受けます。
連邦政府機関は、その年のすべてのメディケアケースのケースあたりの平均価格でDRGの支払い重量を倍数します。
その後、その年のすべてのメディケアケースのケースあたりの平均価格によって。 この金額には、地域の賃金指数を調整する労働関連コンポーネントと、都市部または農村部における病院の地理的位置を説明する非労働コンポーネントが含まれます。
いくつかの病院はまた、IPPSの下で補足的なメディケアの償還を受け取ります。 病院が低所得患者の割合が高い場合、メディケアは施設に不均衡なシェア病院調整として知られているアドオンの支払いを支払います。
メディケアはまた、異常に高い医療費を生成する病院や個々の外れ値ケースを教えるためのIPPS率を増加させます。
さらに、病院はIPPSの下で価値ベースの償還調整の対象となる可能性があります。
資格のある病院は、次のIPPSプログラムを通じて額面ベースの罰則またはインセンティブの支払いを受けます。
- 病院の価値ベースの購入。 価値ベースの罰則やインセンティブの支払いは、臨床ケアに関する病院のパフォーマンス、ケア調整の患者と介護者の経験、患者の安全性、および効率とコス
- 病院で取得された状態削減プログラム。 このプログラムは、病院が取得した状態を大幅に減らすことができないため、最悪のパフォーマンスの四分位数の病院に罰を与えます。
- 病院の再入院削減プログラム。 過度の30日間の再入院率を持つ病院では、IPPの支払いが最大3%減少することがわかります。
メディケアパートBは、外来および医師ベースの外来サービスをカバーしています。 サービスを提供するプロバイダは、主に病院外来前向き支払いシステム(OPPS)または医師の料金スケジュールを介してメディケアの償還を受け
CMSは、メディケアパートBの受益者がOPPSの下で外来診療を受ける病院に支払います。 連邦政府機関は、臨床的要因とコストに基づいて同様のサービスのパッケージである外来支払い分類(APCs)を使用してOPPS償還率を設定します。 連邦政府機関は、医療共通手順符号化システム(HCPCS)コードを使用してサービスを識別します。
各APCは、パッケージに含まれるサービスの平均医療費を表すスケーリングされた相対支払重量を受け取ります。 次に、重量に換算係数が乗算され、全国の未調整の支払レートが作成されます。
CMSはまた、医療費の地理的変動を相殺するために、病院の賃金指数によってOPPS率を調整します。しかし、いくつかの病院の外来サービスはAPCとは別に支払われます。
しかし、病院の外来サービスはAPCとは別に支払われます。 外科的、診断的、非外科的治療処置、血液および血液製剤、ほとんどの診療所および救急部の訪問、特定の予防サービス、およびいくつかの薬物など、一部の病院
CMSは、これらの外来サービスのためのユニークな償還構造を確立します。 例えば、病院は一般に処方薬のための費用のパーセントと平均販売価格を受け取る。
連邦機関はまた、日当ベースで部分的な入院を返済します。 メディケアの償還率は、一日で患者に提供される個々のサービスの数に依存します。
その病院の入院患者の対応と同様に、OPPSはまた、アドオンの支払いをいくつかの病院に提供しています。 メディケア償還システムには、特定の薬物、生物製剤、およびデバイスのパススルー支払い、外れ値、がん病院、および農村施設のアドオン支払いが含まれ
メディケアパートBはまた、医師のサービスをカバーし、医師の料金スケジュールを介して7000以上の項目のためのプロバイダを返済します。
これらのサービスには、オフィス訪問、外科的処置、麻酔サービス、およびその他の診断および治療処置が含まれます。
これらのサービスには、 提供者はまた病院、医者のオフィス、外来の外科中心、post-acute心配の設定および忍耐強い家を含む設定の範囲で、提供されるサービスのための医者の料金のス
メディケア医師料金スケジュール料金は、払い戻し金額を設定するために相対値単位(Rvu)を使用します。 CMSは、以下のRvuを使用して料金を決定します。
- 作業RVU:メディケア患者へのサービスの提供に関連する相対的な時間と強度
- 練習費用RVU: スペースのレンタル、消耗品や機器の購入、人員配置などの練習を維持するコスト
- 医療過誤RVU:医療過誤保険のコスト
次に、連邦政府機関は、地理的 その後、調整されたRvuの合計に、毎年議会によって決定された換算係数が乗算されます。

CMSは、地理的な地域によって正確な医療費
パートCとD償還
メディケアパートCは、民間企業が登録者の給付とプロバイダの請求償還を管理するため、伝統的なメディケアから外れています。 パートCはメディケア・アドバンテージとしても知られています。
計画は、追加のカバレッジを提供していますので、三つのメディケア受益者の一つは、メディケアの利点に登録しています。 あるメディケアの利点の計画は基本的なメディケアの方針の下で利用できない処方薬、視野、および歯科適用範囲を提供する。
連邦政府はまた、伝統的なメディケアとは異なり、アウトポケット支出をキャップするメディケアアドバンテージ計画を必要とします。 伝統的なメディケアの下では、受益者は、各サービスのための医療費の一部を支払います。 しかし、メディケアの利点の計画は、アウトポケット支出の最大値が含まれています。 受益者が制限に達すると、すべてのサービスがカバーされます。
メディケアは、パートAおよびBの利益のための受益者ごとに資本金額でメディケアアドバンテージプランを返済します。 CMSは、入札プロセスを通じて各エリアの資本金額を決定します。 計画は、対象となるサービスの受益者あたりの推定医療費を反映した入札を連邦政府機関に提出します。
CMS基準を満たす入札は受け入れられ、地域のベンチマークと比較されます。 ベンチマークは、メディケアが地域で計画を支払うことになる最大量を表します。 プランの入札単価がベンチマークよりも高い場合、受益者はその差を補う必要があります。 入札単価がベンチマークよりも低いプランでは、追加の資金を使用して補足的な利益を提供する必要があります。
2017年までに、CMSはベンチマーク値を変更して、一人当たりのメディケア費用が最も高い地域の伝統的なメディケア費用の95%を占めるように計画しています。 ベンチマークは、低コストの分野での伝統的なメディケアのコストの115パーセントを占めます。
資本化された支払いでは、メディケアアドバンテージプランは、個々の契約を通じてプロバイダに返済します。 各契約には、サービス料またはリスクベースの代替支払いモデルに至るまで、独自の支払い構造が含まれています。
2016年のほとんどのメディケアアドバンテージ登録(64%)は、健康維持組織(HMO)の下に落ちた、カイザーファミリー財団が報告しました。
登録別の第二の最も一般的な計画は、登録者の23パーセントを持つ地元のプロバイダ優先機関(PPO)であり、登録者の7パーセントを持つ地域のPPOが続

サービス料構造は、2016年のメディケアアドバンテージ登録の1パーセントのみを表していた。
同様の方法では、メディケアパートDは、自主的な処方薬の利益を管理するために民間の薬物計画を使用しているため、伝統的なメディケアとは異な パートDの計画は従来のMedicareかMedicareの利点の適用範囲を補う。
CMSはまた、プランスポンサーに給付管理のための資本化されたメンバーごとの月の支払いを支払います。
しかし、計画スポンサーは、利点を提供するために薬局と提携しています。 プロバイダーは通常、パートD計画にクレームを提出しません。 プロバイダが請求を提出する必要があるほとんどの処方薬は、パートBの下に含まれます。
メディケイド、メディケア償還$57.8B病院費以下
医療収入サイクルにおける請求管理と償還を改善するための重要な方法
メディケイド償還は、州によって異なります
メディケアとメディケイド償還構造の最大の違いは、各州が独自のメディケイドプログラムを管理していることです。 その結果、すべてのメディケイドプログラムは、州の規制に基づいて異なります。
しかし、ほとんどのメディケイド償還モデルは、有料サービス、マネージドケア、または両方の組み合わせを使用してプロバイダを支払います。
サービス料の支払いは、州全体でメディケアの償還構造を支配しています。 2015年のメディケイド支出の半分以上は、サービス料支払いモデルに起因する、メディケイドとチップ支払いとアクセス委員会(MACPAC)が報告しました。
サービス料メディケイド償還モデルは、彼らが受益者に提供するサービスの量によってプロバイダを支払います。 州は、サービス料モデルの下で彼らのメディケイド償還率を確立しますが、政策立案者は、次の連邦方法論に従って料金をベースにする必要があります:
- サービスの提供に関連する医療費
- 商業支払者料金の見直し
- メディケアが同等のサービスに対して払い戻すものの割合
ほとんどのメディケイッドのサービス料金方法論は、サービスの料金または最大許容価格のいずれか低い方で料金を設定します。 この方法を使用して51米国のメディケイドプログラムのうち三十から八は、最近のMACPACのレポートが示しました。
料金スケジュールとは対照的に、州はメディケアの支払いの割合、州が決定した市場評価、または相対的な価値スケールのいずれかに基づいてプロバ
メディケイドのサービス料率は、同様のサービスのためのメディケアの償還よりも有意に低い傾向があります。 カイザー-ファミリー財団は、2014年のメディケイド料金は、同等のメディケアの支払いの三分の二に過ぎないことを発見しました。
サービス料は現在、メディケイドの支出を駆動しますが、ほとんどの受益者は、管理されたケアプランに登録されています。 CMSは、メディケイド受益者の72パーセントが2013年に管理ケアプランのいくつかのタイプに属していたことを報告しました。
これらの計画の下で、州の契約は、登録者の利益と請求管理を処理するためにケア組織を管理しました。 プランには、メディケイドのサービス料支出の増加の結果、プロバイダの償還のためのサービス料の構造を含めることができます。
しかし、彼らはまた、金融リスクや価値ベースの償還の様々なレベルを含めることができます。
メディケイドマネージドケアモデルは、一般的に三つのカテゴリに分類されます。 第一に、いくつかの州は、計画がメディケイドで覆われたサービスのための資本率を受け取る包括的なリスクベースの管理されたケアモデルを使用
メンバーごとの固定量は、月ごとに受益者のためのサービスの特定のセットをカバーすることを目指しています。 しかし、ケアが資本金額を超えた場合、計画は財政的リスクを前提としています。
包括的なリスクベースのマネージドケアモデルの下でプロバイダーは、サービス料を介して支払うか、モデルの財務リスクの取り決めで共有することが
2013年には、メディケイド受益者の約54パーセントは、包括的なリスクベースのマネージドケアを含む計画の下でケアを受け、MACPACは報告しました。
限定給付制度も一般的で、受益者の49.5%をカバーしています。 このマネージドケアオプションを持つ州は、特定の患者集団のためのサービスを提供するか、特定の給付を管理するための限られた給付計画を
限定給付プランは、入院患者の精神衛生、非緊急医療輸送、口腔健康、または慢性疾患管理などの特定のサービスに磨きをかけることができます。
第三に、小さな部分-12.7パーセント-メディケイド受益者のプライマリケアケース管理モデルに該当します。 これらの受益者にサービスを提供するプライマリケア提供者は、毎月のケース管理料を受
状態は、プライマリケアプロバイダーは、各受益者のための基本的な医療を管理し、調整するためにケア管理料を使用することを意図しています。 プロバイダは、まだ手数料のためのサービスを介して返済され、計画は、金融リスクを吸収します。
メディケイドの償還は、入学は病院の利益を生み出すのですか?
Ffs、リスクベースのメディケイドACOプログラムは、同様にコストを削減
進化するメディケイドとメディケア償還風景
HHSは、価値ベースの償還モ ヘルスケアリーダーは、2018年までにメディケアの償還の半分を代替支払いモデルにリンクする予定です。
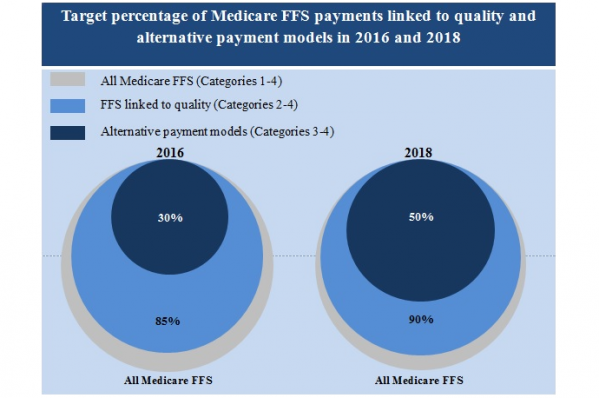
彼らはまた、同時に品質ベースの構造に伝統的なメディケアの支払いの90%
HHSは、病院の再入院削減や病院の価値ベースの購入モデルなど、IPPSプログラムのいくつかを通じて、サービス料の支払いからの移行を開始しました。
ヘルスケアの指導者や議員は最近、MACRAとの価値ベースの償還に向けた実質的な一歩を踏み出しました。 2016年10月に可決されたこの規制は、品質支払いプログラムを確立しました。
質の高い支払いプログラムでは、適格な臨床医は価値ベースのインセンティブの支払いを獲得したり、財政的罰則の対象となることができます。 このプログラムは、メリットベースのインセンティブ支払いシステム(MIPS)または高度な代替支払いモデル(APM)トラックを介して、2019年からメディケアの払戻に影響を与えます。
HHSは、ほとんどの適格な臨床医がMIPSを通じて質の高い支払いプログラムへの参加を開始することを期待しています。 臨床医は、ケアの質、特定の改善活動、進歩するケア情報の技術要素、およびコストに基づいて複合パフォーマンススコアを受け取ります。
彼らのMIPS複合スコアに基づいて、臨床医は彼らのメディケアの償還が上向きまたは下向きに調整表示されます。 2019年の最大調整は4%ですが、HHSは2022年までに9%に調整を引き上げる予定です。
適格な臨床医は、高度なAPMに参加することにより、最大のインセンティブ支払いを獲得することもできます。 7つの代替支払いモデルの1つに参加する臨床医は、MIPSの同業者と比較して、より多くの財務リスクに直面するでしょう。
リスクベースの代替支払いモデルに十分に関与することにより、臨床医は2019年に自動的に5%の上向きのメディケア償還調整を見るでしょう。
医療指導者や州の政策立案者はまた、メディケイドの支払いのための価値ベースの償還とボード上にジャンプしています。
メディケイド取締役の最近の全国協会(NAMD)の調査では、価値ベースの償還改革は、メディケイド取締役のための2017年の優先リストを突破したことを明ら 8つの州はまた、2021年までの長期的な戦略的優先事項の1つとして配達システム支払い改革を特定しました。
多くの州では、価値ベースの償還モデルも実装されています。 例えば、10の州は現在、いくつかの成功を収めてメディケイド責任あるケア組織(ACOs)を管理している、と最近のNAMD報告書は述べている。 コロラド州のメディケイドプログラムは、そのACOプログラムの下で純貯蓄で$77百万を見て、ミネソタ州の統合保健パートナーシップACOプログラムはsaved76.3百万
メディケイドプログラムはまた、高品質のケアと医療利用の削減を通じてコスト削減を実現しています。 オレゴン州のメディケイドACOイニシアチブは、メンバー間の救急部門の訪問を23%減少させた。
メディケイドACOの結果に基づいて、11以上の州は、同様の共有貯蓄やグローバル予算Acoを開発する予定、最近のNAMDの報告書が述べています。
メディケイドとメディケアプログラムは、政府の制御のために商業的な請求償還モデルよりも多くの変更に直面する可能性があります。 最近の大統領選挙は、医療プログラムに光に多くの政治的懸念をもたらしました。
潜在的な手頃な価格のケア法の廃止から可能なメディケイドブロック助成金の資金調達に、政策立案者は、医療費を削減しながら、受益者のためのケアの質を向上させるために連邦プログラムを精査しています。
しかし、離れて有料サービスからのシフトは、一見滞在するためにここにあり、プロバイダはますます代替支払いモデルに該当するメディケアとメディケイッドの償還の両方を予測する必要があります。
価値ベースのケアとは何ですか、それはプロバイダのために何を意味しますか?
価値ベースのケアのための医療収入サイクルの準備
RevCycleIntelligenceに関するビュー