intolerância ortostática é um tópico confuso. Parte da confusão se origina da apreciação recente das variantes clínicas da condição, algumas se originam da compreensão emergente de suas diversas fisiopatologias subjacentes, e algumas se originam de sua nomenclatura, que parece mudar pelo menos a cada ano.o termo ortostase significa literalmente estar de pé. A intolerância ortostática (OI) pode ser definida como “o desenvolvimento de sintomas enquanto na posição vertical, durante a postura, que são aliviados pela recumbência.”Embora o uso de um termo como intolerância ortostática implica logicamente a presença de sinais e sintomas quando na vertical, variações no fluxo sanguíneo e regulação da pressão Arterial (BP) também são encontrados quando supino ou sentado, mas estes podem exigir equipamentos especiais para detectar e, portanto, pode não ser facilmente discernível até que o estresse ortostático se torna evidente.
Standing successfully requires the interplay of blood volume, physical, neurologic, humoral, and vascular factors that compensate for the effects of gravitational venous pooling. Em condições normais, as alterações humorais agudas têm pouco a ver com a resposta inicial à posição vertical, mas podem desempenhar um papel importante durante a intolerância ortostática crónica ou relativamente tarde durante a posição vertical. Além disso, as alterações nestes factores podem afectar as respostas tónicas ou de repouso e, por conseguinte, podem influenciar a regulação vascular global através dos efeitos de fundo.se os sintomas se iniciarem em decúbito dorsal, não há OI. O OI transitório é comumente experimentado durante a desidratação ou doença infecciosa. Sinais e sintomas típicos incluem: perda de consciência ou menor déficit cognitivo (perda de memória, diminuição do raciocínio e concentração); dificuldades visuais; tonturas; dor de cabeça; fadiga; aumenta de BP (hipertensão), diminui de BP (hipotensão); fraqueza; náuseas e dor abdominal; sudorese; tremores; e a intolerância ao exercício. A menos que em perigo (por exemplo, em pé em um penhasco), a OI não é letal. Alguns achados da OI, tais como náuseas e suores, pertencem diretamente à ativação autônoma. No entanto, a perda de consciência, vertigem severa, e perda neurocognitiva se relacionam com a disfunção do sistema nervoso central (SNC) e obrigam a recumbência.os sintomas do SNC são produzidos pela Alteração do fluxo sanguíneo cerebral, talvez envolvendo o tronco cerebral. A velocidade do fluxo sanguíneo Cerebral (CBF) é mostrada na imagem abaixo para duas formas comuns de OI, síncope vasovagal (VVS) e síndrome de taquicardia postural (POTS). A auto-regulação Cerebral pode estar comprometida como em vasos e VVS e pode ser reduzida por hiperventilação e vasoconstrição cerebral hipocapneica. A hiperventilação postural involuntária, principalmente hiperpnea, é observada em todos os pacientes com VV e 50% dos pacientes com potenciômetros em nosso laboratório. A atividade do nervo Trigeminal, simpático ou parassimpático também pode afetar o CBF ortostático.
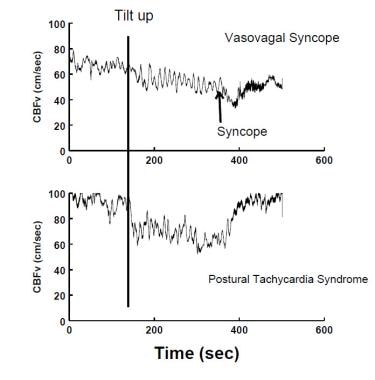 Diminuição CBFv medido por Doppler transcraniano ultra-som ocorre durante um VVS (painel superior), e na síndrome de taquicardia postural (POTS) (painel inferior). Durante os VVS, CBF diminui gradualmente no início e depois mais abruptamente à medida que o paciente perde a consciência. Em potes, CBF é uniformemente reduzido; não há perda de consciência, embora a ligeireza é típica. a intolerância ortostática nem sempre se deve a uma disfunção autónoma ou compensatória e pode dever-se a respostas inadequadas dos mecanismos de compensação aos factores de stress ambiental. Por exemplo, alguém que está desidratado pode ser incapaz de ficar em pé sem resultante hipotensão ortostática, mas sem disfunção autonômica está presente e, portanto, neurogenic hipotensão ortostática não está presente; em vez disso, as juntas e outros sistemas de regulação não e suficiente para compensar a perda de volume de sangue circulante.por outro lado, a OI neurogénica, na qual a vasoconstrição adrenérgica é defeituosa, está associada à insuficiência autonómica primária; os doentes com doenças relacionadas não podem permanecer de pé e apresentam anomalias autonómicas detectáveis em todas as posições posturais. Portanto, a OI engloba qualquer condição com fluxo sanguíneo, Frequência Cardíaca e regulação cardiorrespiratória inadequados que são demonstráveis na posição vertical, mas também podem ter resultados anormais em todas as posições. Em tais circunstâncias, a OI é muitas vezes a manifestação mais óbvia de uma deficiência mais generalizada na fisiologia neurovascular Integrativa.
Diminuição CBFv medido por Doppler transcraniano ultra-som ocorre durante um VVS (painel superior), e na síndrome de taquicardia postural (POTS) (painel inferior). Durante os VVS, CBF diminui gradualmente no início e depois mais abruptamente à medida que o paciente perde a consciência. Em potes, CBF é uniformemente reduzido; não há perda de consciência, embora a ligeireza é típica. a intolerância ortostática nem sempre se deve a uma disfunção autónoma ou compensatória e pode dever-se a respostas inadequadas dos mecanismos de compensação aos factores de stress ambiental. Por exemplo, alguém que está desidratado pode ser incapaz de ficar em pé sem resultante hipotensão ortostática, mas sem disfunção autonômica está presente e, portanto, neurogenic hipotensão ortostática não está presente; em vez disso, as juntas e outros sistemas de regulação não e suficiente para compensar a perda de volume de sangue circulante.por outro lado, a OI neurogénica, na qual a vasoconstrição adrenérgica é defeituosa, está associada à insuficiência autonómica primária; os doentes com doenças relacionadas não podem permanecer de pé e apresentam anomalias autonómicas detectáveis em todas as posições posturais. Portanto, a OI engloba qualquer condição com fluxo sanguíneo, Frequência Cardíaca e regulação cardiorrespiratória inadequados que são demonstráveis na posição vertical, mas também podem ter resultados anormais em todas as posições. Em tais circunstâncias, a OI é muitas vezes a manifestação mais óbvia de uma deficiência mais generalizada na fisiologia neurovascular Integrativa.
os vários tipos de OI são discutidos nas secções que se seguem.
Inicial hipotensão ortostática
a hipotensão Ortostática (OH) é definida como uma redução sustentada da pressão sistólica BP >20 mm hg ou diastólica BP >10 mm hg dentro de 3 minutos de duração ou seguir o head-up tilt para ≥60o. A exigência de uma redução sustentada regras iniciais hipotensão ortostática (IOH). Esta definição é relativamente recente e foi montada por um painel de consenso em 2011. Antes disso, não havia uma definição consistente de OH. OH não-neurogênico pode ser causado por drogas, desidratação, perda de sangue, idade, e doenças que causam secundariamente hipovolemia aguda ou crônica. A OH neurogénica é identificada com falha autonómica devido à libertação inadequada de norepinefrina dos neurónios vasomotores simpatizantes, levando à falha do vasoconstritor. Neurogênico OH é raro nos jovens, uma vez que a maioria das causas de falha autônoma são adquiridas com a idade como um primário (e.g., insuficiência autonómica pura, PAF) ou doença secundária (diabetes). A falha autônoma pode ser primária com formas pré-ganglionárias, pós-ganglionárias ou ambas(por exemplo, doença de Parkinson) de disfunção simpática. No entanto, existem variantes genéticas congênitas tais como disautonomia familiar (síndrome de Riley-Day) e a exquisitamente rara deficiência de dopamina beta-hidroxilase (deficiência de DBH). A falha autônoma pode ser auto-imune e pode apresentar-se com a síndrome de Guillain-Barre pós-infecciosa, embora a disfunção autônoma parece ter pouco efeito sobre o resultado final. A falha autônoma é mais comumente adquirida como um aspecto secundário da doença sistêmica, como a diabetes. A denervação cardíaca simpática é um aspecto central da doença de Parkinson, e pode ser encontrada em outras formas de falha autônoma. A inervação parasimpática cardíaca também é frequentemente defeituosa, resultando em uma queda constante na pressão arterial com pouca taquicardia reflexa durante o desafio ortostático, como mostrado na imagem abaixo.
OH não-neurogênico é relativamente comum nos jovens. Pode ser causada por drogas ou hipovolemia (por exemplo, desidratação, hemorragia). É de longe a forma mais comum de OH nos jovens. Não há falha da função autônoma, mas sim compensação ANS incompleta por estressores não autônomos excessivos.neurogénica OH (NOH) significa doença Autónoma grave. É identificado com uma verdadeira falha vasoconstritora autônoma devido à libertação inadequada de norepinefrina dos nervos simpatizantes e HR pode não aumentar adequadamente com a pé.a síndrome de taquicardia Postural (POTS) é definida por sintomas diários de intolerância ortostática (OI) associada a taquicardia vertical excessiva, mas não com hipotensão (ver imagem abaixo).
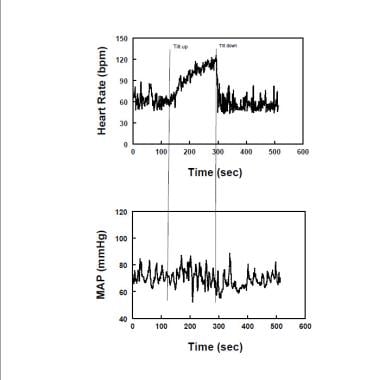 que mostra a frequência cardíaca representativa (Painel superior) e a pressão arterial média (Painel inferior-mapa) durante a inclinação vertical num doente com síndrome de taquicardia postural (vasos). A frequência cardíaca aumenta, enquanto o mapa é estável ao longo da inclinação em vasos. taquicardia excessiva em adultos é definida por um aumento na posição vertical superior a 30 bpm ou para uma frequência cardíaca superior a 120 bpm. Lembre-se que a resposta RH normal à ortostase é um aumento na RH enquanto que os doentes com insuficiência autonómica frequentemente não têm aumento significativo na RH quando na posição vertical. Aumentos maiores da frequência cardíaca são observados nos jovens com vasos, o que é importante saber para evitar o excesso de diagnóstico. Os sintomas da OI devem estar associados à taquicardia excessiva. Sem sintomas, sem panelas. Taquicardia e sintomas concomitantes são muito frequentemente observados durante testes ortostáticos extremamente prolongados que devem, portanto, ser evitados se o diagnóstico específico de vasos é para ser feito. Os vasos têm sido frequentemente divididos em subgrupos designados “vasos neuropáticos”, nos quais se assume que a denervação parcial simpática ou hipoactividade adrenérgica está presente, e “vasos hiperadrenérgicos”, nos quais a hiperactividade adrenérgica vertical domina a imagem. potes neuropáticos como descrito originalmente, os vasos neuropáticos são causados pela diminuição da vasoconstrição adrenérgica simpática nos membros inferiores, associada a uma redução da norepinefrina nas pernas e à redução da vasoconstrição das extremidades inferiores. Há muitas vezes aumento do fluxo sanguíneo (“alto fluxo”) nas extremidades inferiores, mesmo quando supino. Outra variante neuropática tem hemodinâmica da extremidade inferior normal (“fluxo normal”), mas diminuiu a vasoconstrição adrenérgica simpática regional na circulação esplâncnica. Potes neuropáticos podem representar uma neuropatia Autónoma auto-imune. Assim, quando na posição vertical, os doentes com vasos neuropáticos têm uma redistribuição do sangue superior à normal para a vasculatura dependente, causando taquicardia e vasoconstrição mediadas por barorreflex. A resposta cardíaca aos barorreflex é também misturada em vasos. A hipovolemia Central também pode resultar em hiperpneia e hipocapnia em quase 50% dos pacientes através de um mecanismo mediado por barorreflex. potenciação adrenérgica pré-sináptica ou pós-sináptica. Isto pode incluir atividade simpatizante Central e aumento da atividade nervosa simpática. Aumento da atividade simpática supina tem sido relatado, mas não universalmente. Até à data, o nosso laboratório só observou um aumento da actividade empática muscular em vasos. Uma das causas dos vasos hiperadrenérgicos é o aumento da norepinefrina sináptica. O heterozigoto de deficiência de norepinefrina é o principal exemplo deste mecanismo, mas foi encontrado como uma mutação autossómica em apenas um pedigree. Foi também recentemente demonstrada uma deficiência menos grave, possivelmente epigenética, do transportador de norepinefrina (NET), que pode ter uma maior prevalência. considerações alternativas do mecanismo incluem modulação da sinapse adrenérgica através do aumento da síntese e libertação de norepinefrina, e afinidade pós-sináptica aumentada, que pode ser modulada por transmissores locais e humorais. Assim, por exemplo, as acções recíprocas do óxido nítrico (NO) e da angiotensina-II reduzem e aumentam, respectivamente, a actividade adrenérgica. O papel do não como um neurotransmissor inibitório é agora bem conhecido. Nitrérgico não libertado de nervos com actividade parasimpática actua em locais pré-sinápticos e pós-sinápticos para diminuir a transdução adrenérgica, o processo pelo qual um impulso nervoso simpático provoca a contracção vascular do músculo liso. Isto inclui a redução da libertação e ligação da norepinefrina da sinapse neurovascular, a interferência com a neurotransmissão pós-sináptica, a desnaturação química da norepinefrina e a diminuição da regulação dos receptores adrenérgicos.
que mostra a frequência cardíaca representativa (Painel superior) e a pressão arterial média (Painel inferior-mapa) durante a inclinação vertical num doente com síndrome de taquicardia postural (vasos). A frequência cardíaca aumenta, enquanto o mapa é estável ao longo da inclinação em vasos. taquicardia excessiva em adultos é definida por um aumento na posição vertical superior a 30 bpm ou para uma frequência cardíaca superior a 120 bpm. Lembre-se que a resposta RH normal à ortostase é um aumento na RH enquanto que os doentes com insuficiência autonómica frequentemente não têm aumento significativo na RH quando na posição vertical. Aumentos maiores da frequência cardíaca são observados nos jovens com vasos, o que é importante saber para evitar o excesso de diagnóstico. Os sintomas da OI devem estar associados à taquicardia excessiva. Sem sintomas, sem panelas. Taquicardia e sintomas concomitantes são muito frequentemente observados durante testes ortostáticos extremamente prolongados que devem, portanto, ser evitados se o diagnóstico específico de vasos é para ser feito. Os vasos têm sido frequentemente divididos em subgrupos designados “vasos neuropáticos”, nos quais se assume que a denervação parcial simpática ou hipoactividade adrenérgica está presente, e “vasos hiperadrenérgicos”, nos quais a hiperactividade adrenérgica vertical domina a imagem. potes neuropáticos como descrito originalmente, os vasos neuropáticos são causados pela diminuição da vasoconstrição adrenérgica simpática nos membros inferiores, associada a uma redução da norepinefrina nas pernas e à redução da vasoconstrição das extremidades inferiores. Há muitas vezes aumento do fluxo sanguíneo (“alto fluxo”) nas extremidades inferiores, mesmo quando supino. Outra variante neuropática tem hemodinâmica da extremidade inferior normal (“fluxo normal”), mas diminuiu a vasoconstrição adrenérgica simpática regional na circulação esplâncnica. Potes neuropáticos podem representar uma neuropatia Autónoma auto-imune. Assim, quando na posição vertical, os doentes com vasos neuropáticos têm uma redistribuição do sangue superior à normal para a vasculatura dependente, causando taquicardia e vasoconstrição mediadas por barorreflex. A resposta cardíaca aos barorreflex é também misturada em vasos. A hipovolemia Central também pode resultar em hiperpneia e hipocapnia em quase 50% dos pacientes através de um mecanismo mediado por barorreflex. potenciação adrenérgica pré-sináptica ou pós-sináptica. Isto pode incluir atividade simpatizante Central e aumento da atividade nervosa simpática. Aumento da atividade simpática supina tem sido relatado, mas não universalmente. Até à data, o nosso laboratório só observou um aumento da actividade empática muscular em vasos. Uma das causas dos vasos hiperadrenérgicos é o aumento da norepinefrina sináptica. O heterozigoto de deficiência de norepinefrina é o principal exemplo deste mecanismo, mas foi encontrado como uma mutação autossómica em apenas um pedigree. Foi também recentemente demonstrada uma deficiência menos grave, possivelmente epigenética, do transportador de norepinefrina (NET), que pode ter uma maior prevalência. considerações alternativas do mecanismo incluem modulação da sinapse adrenérgica através do aumento da síntese e libertação de norepinefrina, e afinidade pós-sináptica aumentada, que pode ser modulada por transmissores locais e humorais. Assim, por exemplo, as acções recíprocas do óxido nítrico (NO) e da angiotensina-II reduzem e aumentam, respectivamente, a actividade adrenérgica. O papel do não como um neurotransmissor inibitório é agora bem conhecido. Nitrérgico não libertado de nervos com actividade parasimpática actua em locais pré-sinápticos e pós-sinápticos para diminuir a transdução adrenérgica, o processo pelo qual um impulso nervoso simpático provoca a contracção vascular do músculo liso. Isto inclui a redução da libertação e ligação da norepinefrina da sinapse neurovascular, a interferência com a neurotransmissão pós-sináptica, a desnaturação química da norepinefrina e a diminuição da regulação dos receptores adrenérgicos.
por outro lado, estudos de sympathoexcitation mostram que a angiotensina II atua através de receptores AT1 para aumentar a produção de reativas de oxigênio (ROS) e nitrogênio de espécies dentro do cérebro pré-sináptica simpático neurônios e agir na periferia, onde produzem pré – e pós-sináptica aumento do simpático transdução, e upregulation da adrenérgicos. Além disso, a libertação e ligação da norepinefrina é facilitada, assim como os efeitos da norepinefrina, na presença de angiotensina-II. Isso depende criticamente da formação de ROS, que também diminui NO, muitas vezes dissociando óxido nítrico sintase. Este mecanismo ocorre em uma variante de vasos hiperadrenérgicos associados com taquicardia, palidez, vasoconstrição (“fluxo baixo”), e hipovolemia absoluta, mesmo em supino. Não, a renina plasmática e a aldosterona sérica estão diminuídas, enquanto a angiotensina-II plasmática é aumentada por um defeito na ECA-2. síncope Postural (síncope vasovagal, OI aguda, desmaio simples)
síncope (desmaio) é definida como “perda completa de consciência devido a hipoperfusão cerebral global transitória caracterizada por rápido início, curta duração e recuperação completa espontânea.”A maior parte da síncope é causada por hipotensão sistémica e diminuição do fluxo sanguíneo cerebral. É possível que um acidente vascular cerebral possa ocorrer de forma semelhante, embora nunca tenha sido relatado em pediatria. A síncope pode ser causada por hipotensão ortostática (OH), que já foi discutida. OH é facilmente excluído por um teste de pé de 3 minutos (ver a figura abaixo).
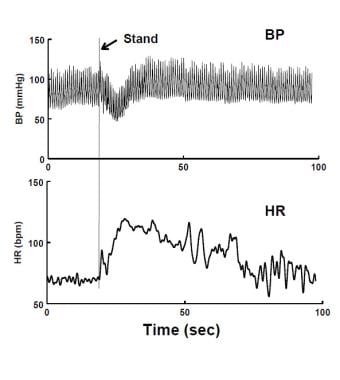 hipotensão ortostática imediata (IOH) em pé. Há uma diminuição de curta duração na pressão Arterial (BP – Painel superior) e aumento na frequência cardíaca (HR – Painel inferior). A queda da TA foi resolvida em 20 segundos. O doente experimentou tontura transitória.
hipotensão ortostática imediata (IOH) em pé. Há uma diminuição de curta duração na pressão Arterial (BP – Painel superior) e aumento na frequência cardíaca (HR – Painel inferior). A queda da TA foi resolvida em 20 segundos. O doente experimentou tontura transitória. a síncope é dividida entre síncope cardiovascular, frequentemente doença cardiopulmonar arrítmica ou estrutural, e síncope reflexa ou neuralmente mediada. A síncope cardiogénica pode pôr a vida em risco e tem um mau prognóstico, a menos que a fisiopatologia cardíaca seja tratada. A síncope cardiogênica não é OI porque a recumbência não produz especificamente melhorias. A síncope reflexa tem um bom prognóstico. A síncope reflexa inclui síncope vasovagal e síncope situacional incluindo síncope carótida, que é essencialmente desconhecida para a pediatria. A deglutição, defecação, micção e síncope da tosse raramente são observadas nos jovens; e as variantes da síncope do aliciamento do cabelo e do alongamento Adolescente são particulares para a adolescência. Desmaio durante o exercício levanta uma “bandeira vermelha” para síncope cardiogênica e mais atividade esportiva deve ser reduzida até que a avaliação cardíaca esteja completa. No entanto, a causa mais comum de síncope relacionada ao exercício nos jovens isVVS. A síncope cardiogênica, embora não seja geralmente pós-relacionada, não pode ser automaticamente descartada após um primeiro desmaio. Assim, os primeiros e consequentes episódios antes da avaliação cardiovascular devem ser tratados como urgentes. Se o desmaio é subsequentemente encontrado para ser não-cardiogênico, então a urgência é reduzida e simples manobras muitas vezes são suficientes para lidar com agudamente com as circunstâncias. Os cardiologistas estão frequentemente envolvidos na avaliação precoce da síncope porque avaliações iniciais devem determinar se a condição é de etiologia cardíaca ou não cardíaca. As doenças cardíacas, quando encontradas, são tratadas especificamente. A síncope cardíaca pode manifestar-se pela primeira vez durante o exercício, o que coloca o maior stress fisiológico nas circulações coronárias, sistémicas e pulmonares e na função cardíaca global. Síncope ou síncope relacionada com exercício com sintomas cardíacos (por exemplo, taquicardia, dor no peito) indica uma busca por doença cardíaca subjacente. No entanto, a síncope relacionada com o exercício nos jovens é, na maioria das vezes, não-cardiogênica e a fisiologia pode assemelhar-se a desmaios simples.no entanto, mesmo quando está envolvida hipotensão neurocardiogénica, a fisiopatologia e a história clínica podem ser mais complexas, envolvendo alterações na respiração com dispneia e quimiorreflex e disfunção barorreflex que podem sugerir doença cardíaca provocada pelo exercício. Ainda assim, apesar do grau relativo de preocupação associado ao desmaio no jovem atleta, a maioria desses episódios são de origem não cardiogênica. No entanto, isto não deve obviar à necessidade de avaliar esses pacientes para a doença cardíaca potencialmente letal. Síncope cardiogênica é bem descrito em outros lugares e não é discutido aqui.a síncope Postural e a síncope emocional ou fobia compreendem VVS, o maior subgrupo dentro da categoria de síncope reflexa. Perda de vasodilatação em todo o sistema ou região é um elemento em todos os VVS, pelo menos como um evento terminal; pode nem sempre ser devido à perda de atividade nervosa simpática. A síncope Postural é aguda OI e aproximadamente dois terços dos pacientes são do sexo feminino, enquanto os adolescentes com isso tendem a ser altos, magros e crescendo rapidamente. A perda de consciência é muitas vezes precedida por um pródromo dos sintomas da OI, particularmente vertigens, náuseas, suores, fraqueza e visão turva. Tradicionalmente, acredita-se que a síncope postural se deve a reflexos de um hipercontractil, coração sub-preenchido análogo ao reflexo Bezold-Jarisch. A evidência em contrário foi acumulada; tal estímulo seria de curta duração. Por causa de baroreceptor descarregando poucos nervos aferentes estavam excitados nos experimentos originais de Oberg e Thoren no gato moribundo com hemorragia. VVS podem ocorrer num receptor de transplante ventricular desnervado e o coração não está vazio nem hipercontrattile antes da síncope. Ainda não compreendemos completamente a patofisiologia de simples desmaios.
na variante mais comum de desmaios posturais ocorrendo em pacientes jovens, desmaios posturais compreende três estágios (ver a imagem abaixo), que se assemelham fortemente às mudanças circulatórias encontradas durante a hemorragia.
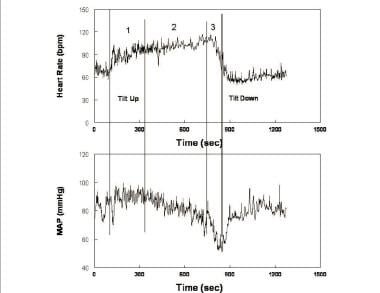 Frequência Cardíaca (Painel superior) e pressão arterial média (Painel inferior – mapa) durante a inclinação vertical num doente com síncope postural representativa. As alterações durante a inclinação ocorrem ao longo de três fases: durante a primeira fase (1), após a hipotensão inicial, o mapa estabiliza ligeiramente mais elevada do que a pressão em repouso, enquanto a frequência cardíaca aumenta. Durante a segunda fase (2), o mapa começa a cair gradualmente, enquanto a frequência cardíaca continua a aumentar. Note-se que o aumento da frequência cardíaca de supino para vertical preenche os critérios de taquicardia postural para a síndrome de taquicardia postural (POTS). Durante a terceira fase (3), O mapa e, em seguida, a frequência cardíaca caem abruptamente e rapidamente como perda de consciência supervenes.
Frequência Cardíaca (Painel superior) e pressão arterial média (Painel inferior – mapa) durante a inclinação vertical num doente com síncope postural representativa. As alterações durante a inclinação ocorrem ao longo de três fases: durante a primeira fase (1), após a hipotensão inicial, o mapa estabiliza ligeiramente mais elevada do que a pressão em repouso, enquanto a frequência cardíaca aumenta. Durante a segunda fase (2), o mapa começa a cair gradualmente, enquanto a frequência cardíaca continua a aumentar. Note-se que o aumento da frequência cardíaca de supino para vertical preenche os critérios de taquicardia postural para a síndrome de taquicardia postural (POTS). Durante a terceira fase (3), O mapa e, em seguida, a frequência cardíaca caem abruptamente e rapidamente como perda de consciência supervenes. após hipotensão ortostática inicial e restauração da homeostase circulatória, a pressão arterial estabiliza enquanto a HR aumenta na fase 1. A estabilidade da tensão distingue o fraco postural do verdadeiro OH. A BP frequentemente exibe flutuações rítmicas durante este estágio referido como” ondas Mayer ” com um período aproximado de 10 segundos (0,1 Hz). A mesma periodicidade é compartilhada por flutuações na frequência cardíaca, atividade nervosa simpática e resistência periférica. As flutuações são o tempo de ciclo fechado para a resposta favorável à baroreflex (ou seja, o tempo necessário para a detecção e compensação de mudanças de BP). As oscilações são acentuadas durante as reduções do volume central do sangue, tais como ocorrem durante a ortostase. Durante este estágio, a resistência periférica total aumenta para sustentar a BP em face de uma redução do débito cardíaco (ver a imagem abaixo).
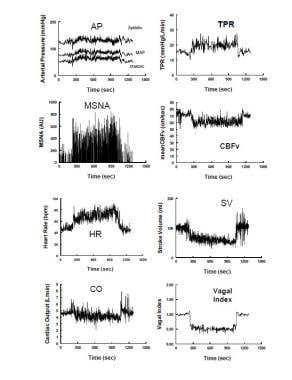 hemodinâmicas e neurovasculares durante a inclinação vertical num voluntário representativo e saudável. O painel esquerdo mostra de cima para baixo: pressão arterial, atividade nervosa empática muscular (MSNA) do nervo peroneal, frequência cardíaca (HR) e débito cardíaco. O painel direito mostra de cima para baixo: resistência periférica total( TPR), velocidade do fluxo sanguíneo cerebral (CBFv) por ultra-som Doppler transcraniano, volume de acidente vascular cerebral e um índice vagal calculado a partir do componente arritmia sinusal do espectro de frequência da variabilidade HR. Durante a inclinação vertical a 275 segundos (s), as pressões sistólica, diastólica e arterial aumentam ligeiramente, enquanto a pressão do pulso diminui com uma diminuição do volume do acidente vascular cerebral de aproximadamente 40%. A HR aumenta de modo que a saída cardíaca só é diminuída em 20% devido ao aumento na hr. CBFv diminui em 5-10%. Tanto a resistência vascular periférica total como a actividade nervosa simpática muscular aumentam, enquanto o índice vagal diminui, reflectindo, respectivamente, a activação simpática e a retirada parassimpática. durante a fase 2, a pressão arterial baixa lentamente à medida que o baroreflex aumenta ainda mais a pressão arterial. A diminuição da tensão arterial periférica está mais frequentemente relacionada com a diminuição do débito cardíaco, apesar de se manter a actividade simpática e a resistência arterial periférica. Posteriormente, a resistência e as oscilações de pressão diminuem apesar da simpaticoexcitação sustentada. Hiperpneia e hipocapnia ocorrem nesta fase na maioria dos pacientes. Em alguns pacientes estágio 2 é abreviado. Isto é especialmente verdadeiro para pacientes com síncope convulsiva em que os episódios ocorrem abruptamente em associação com assistolia.
hemodinâmicas e neurovasculares durante a inclinação vertical num voluntário representativo e saudável. O painel esquerdo mostra de cima para baixo: pressão arterial, atividade nervosa empática muscular (MSNA) do nervo peroneal, frequência cardíaca (HR) e débito cardíaco. O painel direito mostra de cima para baixo: resistência periférica total( TPR), velocidade do fluxo sanguíneo cerebral (CBFv) por ultra-som Doppler transcraniano, volume de acidente vascular cerebral e um índice vagal calculado a partir do componente arritmia sinusal do espectro de frequência da variabilidade HR. Durante a inclinação vertical a 275 segundos (s), as pressões sistólica, diastólica e arterial aumentam ligeiramente, enquanto a pressão do pulso diminui com uma diminuição do volume do acidente vascular cerebral de aproximadamente 40%. A HR aumenta de modo que a saída cardíaca só é diminuída em 20% devido ao aumento na hr. CBFv diminui em 5-10%. Tanto a resistência vascular periférica total como a actividade nervosa simpática muscular aumentam, enquanto o índice vagal diminui, reflectindo, respectivamente, a activação simpática e a retirada parassimpática. durante a fase 2, a pressão arterial baixa lentamente à medida que o baroreflex aumenta ainda mais a pressão arterial. A diminuição da tensão arterial periférica está mais frequentemente relacionada com a diminuição do débito cardíaco, apesar de se manter a actividade simpática e a resistência arterial periférica. Posteriormente, a resistência e as oscilações de pressão diminuem apesar da simpaticoexcitação sustentada. Hiperpneia e hipocapnia ocorrem nesta fase na maioria dos pacientes. Em alguns pacientes estágio 2 é abreviado. Isto é especialmente verdadeiro para pacientes com síncope convulsiva em que os episódios ocorrem abruptamente em associação com assistolia.
síncope convulsiva ou assistólica (ver a imagem abaixo) distingue-se da epilepsia pela diminuição da actividade EEG no primeiro e pela resolução quase imediata da postura opistotónica por recumbência. Apesar das aparências, os desmaios assistólicos não são cardiogénicos, mas sim mediados por reflexos e são uma forma relativamente incomum de desmaios vasovagais simples que também podem ser encontrados em desmaios fobicos.
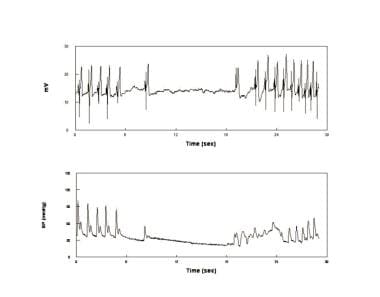 um desmaio assistólico. Electrocardiograma (Painel superior) e pressão Arterial (BP) (Painel inferior) num doente que sofreu uma assístole durante a desmaio. Isto é episódico, relativamente raro, e não relacionado com a doença intrínseca do nódulo sinusal. Os desmaios assistólicos estão associados à postura opistotónica e têm sido por vezes referidos como síncope convulsiva. foram propostos vários mecanismos para VV em alguns doentes. Os doentes com VVVS em repouso e BP em repouso tinham reduzido a hidroxilase da tirosina e a síntese NE, e um grupo de normotensos tinha excesso de rede. Foi também demonstrado um défice selectivo de vasoconstrição esplâncnica e venoconstrição. Os sintomas de OI Prodromal começam durante a fase 2 e os clínicos podem, portanto, ter um diagnóstico de potes no ambiente laboratorial. História clínica oferece a melhor maneira de distinguir pacientes com aguda episódica desmaia com longos períodos livres de sintomas (postural, síncope) de PANELAS, no qual os sintomas são cronicamente presente; de Fato, o pródromo de simples desmaio e os sinais e sintomas de POTES são semelhantes, porque eles podem ter semelhantes inicial fisiopatologia – excessiva redução na central de volume de sangue, resultando em taquicardia reflexa. Os desmaios posturais, correspondentes a vasos pálidos e vasoconstritos, hiperadrenérgicos não são geralmente observados. Na maior parte dos casos, na nossa experiência, os doentes com potenciômetros apresentam sintomas diários, mas não desmaiam, enquanto que os doentes com síncope apresentam desmaios episódicos, mas não sintomas diários. Esta distinção tornou-se menos clara com o tempo. Assim, alguns pacientes crônicos de OI (POTS) desmaiam, e alguns desmaios episódicos também têm sintomas diários subjacentes de OI. No entanto, o desmaio de vasos pacientes em laboratório deve ser visto com cautela e não pode, por si só, ser considerado como prova de desmaios no mundo real. Um histórico clínico” real-world ” compatível com desmaios é obrigatório.
um desmaio assistólico. Electrocardiograma (Painel superior) e pressão Arterial (BP) (Painel inferior) num doente que sofreu uma assístole durante a desmaio. Isto é episódico, relativamente raro, e não relacionado com a doença intrínseca do nódulo sinusal. Os desmaios assistólicos estão associados à postura opistotónica e têm sido por vezes referidos como síncope convulsiva. foram propostos vários mecanismos para VV em alguns doentes. Os doentes com VVVS em repouso e BP em repouso tinham reduzido a hidroxilase da tirosina e a síntese NE, e um grupo de normotensos tinha excesso de rede. Foi também demonstrado um défice selectivo de vasoconstrição esplâncnica e venoconstrição. Os sintomas de OI Prodromal começam durante a fase 2 e os clínicos podem, portanto, ter um diagnóstico de potes no ambiente laboratorial. História clínica oferece a melhor maneira de distinguir pacientes com aguda episódica desmaia com longos períodos livres de sintomas (postural, síncope) de PANELAS, no qual os sintomas são cronicamente presente; de Fato, o pródromo de simples desmaio e os sinais e sintomas de POTES são semelhantes, porque eles podem ter semelhantes inicial fisiopatologia – excessiva redução na central de volume de sangue, resultando em taquicardia reflexa. Os desmaios posturais, correspondentes a vasos pálidos e vasoconstritos, hiperadrenérgicos não são geralmente observados. Na maior parte dos casos, na nossa experiência, os doentes com potenciômetros apresentam sintomas diários, mas não desmaiam, enquanto que os doentes com síncope apresentam desmaios episódicos, mas não sintomas diários. Esta distinção tornou-se menos clara com o tempo. Assim, alguns pacientes crônicos de OI (POTS) desmaiam, e alguns desmaios episódicos também têm sintomas diários subjacentes de OI. No entanto, o desmaio de vasos pacientes em laboratório deve ser visto com cautela e não pode, por si só, ser considerado como prova de desmaios no mundo real. Um histórico clínico” real-world ” compatível com desmaios é obrigatório.
na última fase, Fase 3, CBF, BP, e HR rapidamente caem nessa ordem, aparentemente desafiando a causalidade BP–CBF. Efeitos semelhantes são frequentemente observados em sistemas não lineares de todos os tipos sempre que um sinal externo suficientemente forte conecta sinais. Assim, trabalhos recentes mostram que ambos os braços eferentes barorreflexos cardiovagais e simpáticos são prejudicados antes de desmaiar, e as ondas Mayer desaparecem. Similarmente, a auto-regulação cerebral fica prejudicada com o entrainamento de CBF, BP, e HR por um sinal extrínseco, que pode ser respiração hiperpneica. Ainda não se sabe por que a integridade do baroreflex é perdida, mas isso resulta em relações funcionais anormais BP-HR e BP-MSNA de tal forma que HR, BP, e atividade nervosa simpática todos diminuem resultando em bradicardia, hipotensão e silêncio simpático. O desmaio está associado a uma vasodilatação sistémica acentuada enquanto o CBF cai com a tensão arterial em declínio. Trabalho recente desafia a necessidade de silêncio simpático como o precipitador da intenção final. Enquanto vasodilatação sempre ocorre, o baroreflex simpático pode falhar com ou sem silêncio simpático por causa de uma perda da relação funcional entre a pressão arterial e ativação simpática. A perda de ligações funcionais entre a BP e a actividade nervosa simpática, mas não a frequência cardíaca, ocorre em doentes com síncope vasodepressora onde ocorre vasodilatação sem bradicardia. Embora haja uma perda do baroreflex empático eferente causando perda progressiva da vasoconstrição compensatória, o baroreflex cardiovagal permanece intacto.os vasos e a síncope postural estão ambos associados à hiperventilação hiperpneica. A hipopneia e a hipocapnia resultante precedem a inconsciência em praticamente todos os doentes com síncope vasovagal. A hipotensão e a bradicardia podem ser explicadas pelo reflexo do Esticamento pulmonar, sem efeito compensatório do barorreflex. A causa da hiperpneia não é clara, mas pode relacionar-se com o braço ventilatório eferente do barorreflex arterial. Achados semelhantes de hiperpneia são encontrados em aproximadamente 50% dos pacientes com vasos com hipovolemia central que não desmaiam.a síncope muito frequente ou extremamente prolongada pode indicar respostas psicogénicas de síncope ou de conversão. Estes são facilmente distinguidos da síncope verdadeira no laboratório porque não há hipotensão ou CBF reduzida, mas os ataques podem ser reais para o paciente. Alguns doentes podem ter tido VVS bonafide intercalados com episódios psicogénicos mais frequentes, como respostas aprendidas ou condicionadas. Uma escola de pensamento sugere que esses pacientes realmente experimentam os sintomas de VV verdadeiros sem os sinais.a intolerância ortostática é comum, mas muitas vezes mal compreendida. A investigação da condição é um campo em evolução do estudo fisiológico integrativo. Os VV posturais são identificados com intolerância ortostática aguda. Apesar de sua ubiquidade, os cientistas ainda não entendem por que algumas pessoas desmaiam. Os vasos são identificados com intolerância ortostática crónica. Potes, no entanto, continua a ser uma entidade heterogênea, provavelmente de etiologias variadas. Até uma melhor compreensão ser alcançada, o tratamento continua a ser mais adivinhação do que a ciência.